中国高血压健康管理规范(2019)
发布时间:2020-05-08 16:29:54
中国高血压健康管理规范(2019)
国家心血管病中心 中国医学科学院阜外医院 中国疾病预防控制中心 中华医学会心血管病学分会 中国医师协会高血压专业委员会
中国体育科学学会 中国营养学会 中国卒中学会 中华心血管病杂志编辑委员会
中华心血管病杂志, 2020,48(01) : 10-46. DOI: 10.3760/cma.j.issn.0253-3758.2020.01.004
摘要 高血压是我国患病人数最多的慢性病之一,是城乡居民心脑血管疾病死亡的最重要的危险因素,但是高血压的知晓率、治疗率和控制率总体仍处于较低水平。《中国高血压健康管理规范(2019)》强调高血压防线前移,面向全人群,包括健康人群、高血压易患人群和高血压患者,制订了血压健康管理路径和评估体系,提供全方位的血压健康管理服务指导,内容包括健康信息收集、筛查评估、膳食指导、运动干预、心理疏导、药物治疗等,简洁明了,便于基层医疗卫生工作者、健康管理工作者及社会大众践行。该规范是落实健康中国行动的重要举措,有助于促进高血压防控工作的规范化。
引用本文: 国家卫生健康委员会疾病预防控制局, 国家心血管病中心, 中国医学科学院阜外医院, 等. 中国高血压健康管理规范(2019) [J] . 中华心血管病杂志,2020,48 (01): 10-46. DOI: 10.3760/cma.j.issn.0253-3758.2020.01.004参考文献导出: Endnote NoteExpress RefWorks NoteFirst 医学文献王
高血压是我国患病人数最多的慢性病之一,目前患者超过2.7亿,是城乡居民心脑血管疾病死亡的最重要的危险因素,严重影响人民健康和经济社会发展。党和政府高度重视高血压的防控工作。习近平总书记在全国卫生与健康大会上强调,要以癌症、高血压、糖尿病等为突破口,加强综合防控,强化早期筛查和早期发现,推进疾病治疗向健康管理转变。2019年7月,国务院印发《关于实施健康中国行动的意见》,明确实施心脑血管疾病防治行动,加强高血压、高血糖、血脂异常的规范管理。为此,受中华人民共和国国家卫生健康委员会疾病预防控制局委托,由国家心血管病中心牵头组织相关机构共同制定了《中国高血压健康管理规范(2019)》(以下简称《规范》)。本《规范》集健康宣教、筛查评估、技术指导、效果评价、动态追踪于一体,针对健康人群、高血压易患人群和患者开展规范化的血压健康管理,以期为实施覆盖全人群、全生命周期、全方位的高血压健康管理服务提供指导。
本《规范》的适用对象为基层医疗卫生机构的医务工作者、健康管理机构的工作人员及社会大众,管理对象覆盖全人群,包括健康人群、高血压易患人群和患者。
本《规范》旨在规范高血压健康管理路径和评估体系,明确高血压健康管理工作流程,推广针对不同人群的健康管理工具和适宜技术。《规范》分为5部分:第1部分,阐述高血压流行现状,第2部分介绍血压测量与评估方法,第3、4、5部分分别介绍针对健康人群、高血压易患人群、高血压患者开展全方位健康管理的方案,包括开展健康教育、膳食指导、运动干预、心理疏导和药物治疗等。
高血压健康管理的模式分为3个层面:(1)自我健康管理:个人是践行健康的第一责任人,做好自我健康管理,提高健康素养和自我保健意识,定期监测个人健康状况,针对危险因素进行筛查评估,采取针对性的干预措施,及时评价健康管理效果。倡导18岁及以上人群知晓个人血压。在有条件的社区,推广家庭血压测量,鼓励高血压患者记录"血压日记",规律记录血压及脉率情况。试用推广"互联网+血压管理"。居民自行测量血压并利用智能终端设备上传数据,实现家庭自我健康管理和医生远程管理相结合。(2)基层医疗卫生机构规范管理:家庭医生是居民健康的守门人。以基层医疗卫生机构家庭医生团队为主体,针对高血压易患人群和患者进行规范管理。建立居民健康档案,对高血压易患人群进行筛查、干预、评估。对已患高血压的人群,积极进行降压治疗,避免并发症发生,改善预后,提高生活质量。对患者进行定期随访,跟踪血压水平、用药情况、不良反应,关注心率、血脂、血糖、体重等其他危险因素及其干预、临床情况处理等。根据患者血压是否达标进行分级管理,对未达标的患者重点管理,提高血压控制率。(3)上级医疗机构重点管理:依托我国现有的国家、省、市、县慢性病防治机构和高血压专病医联体资源,由三级医院、二级医院和基层医疗卫生机构的医生组成区域性高血压管理团队,针对基层血压控制不佳、管理效果较差的患者,通过分级诊疗机制转诊到上级医疗机构进行重点管理。同时,上级医疗机构为基层高血压患者的长期监测和管理提供技术支持与培训,对高血压健康管理工作进行质量控制和评价。
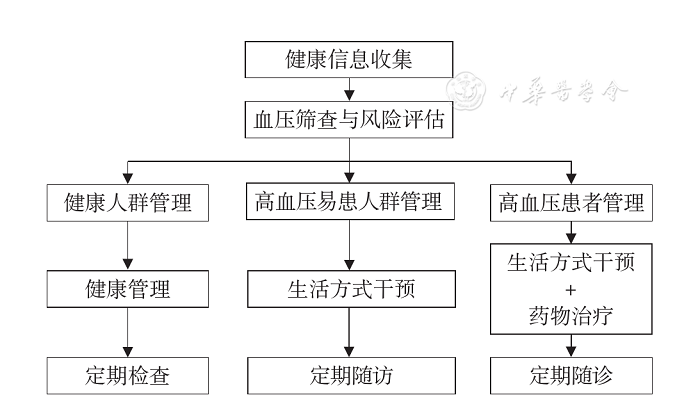
高血压健康管理流程如图1所示。
图1 高血压健康管理流程图
高血压的流行现状
要点
1.高血压患病率随年龄增加而明显升高,且患病年轻化趋势日益显著,而高血压的知晓率、治疗率和控制率总体仍处于较低水平。
2.心脑血管疾病在我国居民死亡原因中位列第一,而高血压是心脑血管疾病死亡的最重要的危险因素,高血压带来了沉重的疾病负担。
3.不健康饮食、吸烟、肥胖和超重、缺乏运动、长期精神紧张等是高血压发生与流行的重要影响因素,普及健康的生活方式可有效降低人群血压升高的风险。
一、中国高血压流行现状与危害
1.高血压的流行与防控现状:
高血压的患病率和患者数是衡量流行程度的主要指标。自1958年起开展的6次全国性调查显示我国高血压患病率和患者数持续增加。《中国居民营养与慢性病状况报告(2015年)》[1]显示,我国18岁及以上居民的高血压患病率为25.2%,高血压现患人数超过2.7亿。
《中国心血管病报告2018》[2]显示,我国18岁及以上居民的高血压患病率为27.9%,高血压患病率随年龄增加而明显升高,65岁及以上人群的高血压患病率超过50%。高血压患病年轻化趋势日益显著,18~24岁、25~34岁和35~44岁人群高血压患病率分别为3.5%、5.8%和14.1%。我国高血压患病率还存在较大的地区差异,整体呈现北方高、南方低,且大城市如北京、天津、上海等更高。18岁及以上居民的高血压知晓率为51.6%、治疗率为45.8%、控制率16.8%,我国高血压整体防治状况仍有待进一步改善[3,4]。
2.高血压的疾病负担:
心脑血管疾病在我国居民死亡原因中位列第一,而高血压是心脑血管疾病死亡的最重要的危险因素。高血压带来了沉重的疾病负担,中国疾病预防控制中心的一项研究报告显示,2017年我国因高血压死亡的人数达254万,其中约69%为卒中死亡、54%为缺血性心脏病死亡、41%为其他心血管疾病死亡,另外43%的慢性肾脏病死亡可归因于高血压[5]。还有研究显示高血压是老年性痴呆的高危因素[6]。
二、中国高血压流行的重要影响因素
高血压的主要影响因素包括遗传、年龄、超重/肥胖、高盐摄入、吸烟、过量饮酒、运动量不足、长期精神紧张、空气污染等。个体具有的危险因素越多,程度越严重,血压水平越高,高血压患病风险越大[7,8,9]。
1.膳食与血压:
不健康的饮食习惯是高血压的重要危险因素,高盐、高脂饮食可导致血压升高。无论在成年人还是儿童和青少年中,钠的摄入量与血压水平和高血压患病率均呈正相关,多个荟萃分析结果显示减少食盐摄入量可降低血压[10],预防高血压发生。目前世界卫生组织推荐量为每人每日食盐摄入量<5.0 g。膳食纤维可以降低钠盐吸收,增加钠离子排出,抑制血压升高。增加不饱和脂肪酸(如大豆油、橄榄油、茶油等植物油以及鱼油)和减少饱和脂肪酸(如猪油、黄油等)的摄入有利于降低血压。
过量饮酒可增加血压升高的风险。根据《中国居民膳食指南(2016)》[11],中国人危险饮酒指男性平均每日纯酒精摄入量41~60 g、女性21~40 g,有害饮酒指男性平均每日纯酒精摄入量>60 g、女性>40 g。我国18岁及以上居民饮酒者中有害饮酒率为9.3%[1]。限制饮酒与血压下降显著相关,酒精摄入量平均减少67%,收缩压下降约3.3 mmHg(1 mmHg=0.133 kPa),舒张压下降约2 mmHg[12]。
2.吸烟与血压:
吸烟可导致血压升高、心率加快,吸烟者的收缩压和舒张压均明显高于不吸烟者,有高血压家族史、肥胖、血脂异常的吸烟者患高血压的风险更高。
吸二手烟也可导致血压升高[13]、高血压患病率增加,且对女性影响尤甚。我国人群调查结果显示,丈夫吸烟的女性患高血压的风险是丈夫不吸烟者的1.28倍[14]。
戒烟可显著降低高血压患者心脑血管疾病进展的风险,降低冠心病患者的远期病死率可达36%[15],戒烟并控制血压可使人群缺血性心脏病的发病风险降低2/3[16]。
3.超重/肥胖与血压:
正常体重是指体重指数(body mass index,BMI)为18.5~23.9 kg/m2[BMI=体重÷身高2(kg/m2)],且男性腰围<90 cm、女性腰围<85 cm。超重和肥胖可增加高血压和心脑血管疾病的患病风险,尤其是中心性肥胖[17]。肥胖者发生高血压的风险是BMI正常者的3倍[18]。BMI平均每增加10 kg/m2,男性收缩压升高17 mmHg、女性升高14 mmHg[19]。近年来我国居民超重和肥胖的比例明显增加,《中国居民营养与慢性病状况报告(2015年)》显示,我国18岁及以上居民超重和肥胖率分别达30.1%和11.9%[1]。
4.运动与血压:
积极规律的运动可降低高血压的患病风险,改善体质和健康水平。大量证据显示,高血压患者可从适量运动中获益,适量运动可降低高血压患者心脑血管疾病进展的风险。规律的(每周≥3 d)、每次持续一段时间的(30~45 min或以上)中等强度运动可使收缩压下降5~17 mmHg,舒张压下降2~10 mmHg。
5.精神心理因素与血压:
高血压发病与长期精神紧张、焦虑、高负荷压力等因素显著相关。在应激状态下,心率、血压、体温、肌肉紧张度、代谢水平等均可能发生显著变化。长期或慢性、反复出现、不可预期的应激因素往往是导致高血压的重要因素,对持续存在应激的人群,应加强评估与筛查应激水平及心身健康状况。
焦虑、抑郁状态可增加高血压的患病风险。一项包括45.5万人为期5年的研究发现,焦虑使高血压患病风险增加约2倍,抑郁使女性高血压患病风险增加约3.5倍[20]。另一方面,高血压患者更容易出现焦虑、抑郁症状。北京市一项调查研究发现,在2 274例高血压患者中,发生焦虑、抑郁的比例分别为32.5%、5.7%[21]。
焦虑和抑郁症状可影响高血压的治疗效果,直接降低高血压非药物治疗(如生活方式干预)效果约34%,增加高血压药物治疗的不依从性约7%,重度焦虑的高血压患者不依从性风险增加1.56倍[22]。
血压的筛查与风险评估
要点
1.诊室血压、动态血压监测和家庭自测血压都是血压筛查的有效方式,界定高血压易患人群及高血压患者是规范开展高血压健康管理的重要前提。
2.病史采集、体格检查、实验室检查、血压水平分级是心脑血管疾病风险评估的主要内容。
一、血压的筛查
(一)高血压的诊断标准
1.诊室血压:
在未服用降压药物的情况下,非同日3次测量收缩压≥140 mmHg和/或舒张压≥90 mmHg,可诊断为高血压。如目前正在服用降压药物,血压虽<140/90 mmHg,仍诊断为高血压。
2.动态血压监测:
24 h平均血压≥130/80 mmHg,或白天血压≥135/85 mmHg,或夜间血压≥120/70 mmHg,可诊断为高血压。
3.家庭自测血压:
连续监测5~7 d平均血压≥135/85 mmHg,可诊断为高血压。
4.隐匿性高血压和白大衣高血压:
需注意隐匿性高血压和白大衣高血压。隐匿性高血压主要表现为诊室血压<140/90 mmHg,动态血压监测或家庭自测血压提示高血压。白大衣高血压表现为反复出现诊室血压升高,而动态血压监测或家庭自测血压正常。
(二)高血压易患人群的界定标准
具有以下危险因素之一则为高血压的易患人群:(1)高血压前期,收缩压120~139 mmHg和/或舒张压80~89 mmHg。(2)年龄≥45岁。(3)超重和肥胖,BMI≥24 kg/m2,或中心性肥胖(男性腰围≥90 cm,女性腰围≥85 cm)。(4)有高血压家族史。(5)高盐饮食。(6)长期大量饮酒。(7)吸烟(含被动吸烟)。(8)缺乏体力活动。(9)长期精神紧张。此外,血脂异常、糖尿病是高血压发生的潜在危险因素。
(三)血压测量规范
规范测量血压是诊断高血压、评估血压水平以及观察降压疗效的主要手段,应定期测量血压,鼓励使用正确测量技术进行家庭血压监测。
1.诊室血压:
诊室血压是由医护人员在标准条件下按统一规范进行测量得到的血压值,是目前诊断高血压、进行血压水平分级以及观察降压疗效的常用方法。使用通过国际标准方案认证的上臂式医用电子血压计,并定期校准。使用标准规格的袖带(气囊长度22~26 cm、宽度12 cm),肥胖或臂围大者需使用大规格袖带。测量前被测量者安静休息至少5 min,测量坐位、上臂血压,将捆绑袖带的上臂放在桌子上,与心脏处于同一水平。首诊时建议测量双上臂血压,取读数较高一侧的血压值。测量血压时,至少测量2次,间隔1~2 min,若差别≤5 mmHg,则取2次测量的平均值;若差别>5 mmHg,应再次测量,取后2次测量的平均值。
疑诊体位性低血压者,应同时测定站立位血压。站立位血压在卧位改为站立后1和3 min时测量。体位性低血压的诊断标准:从卧位转为立位后3 min内收缩压下降≥20 mmHg和/或舒张压下降≥10 mmHg,可伴或不伴低灌注症状。
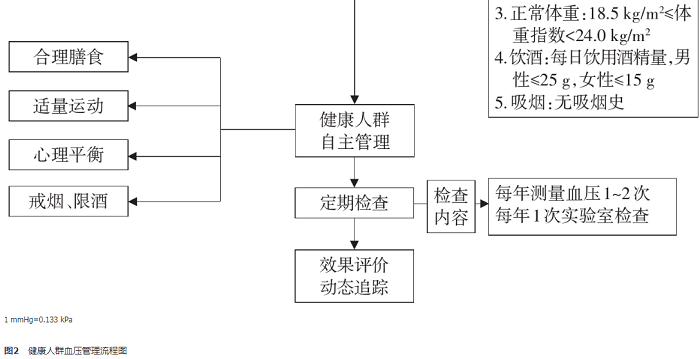
诊室血压的测量频次推荐:健康人群建议每年测量血压1~2次。高血压易患人群建议每3~6个月测量血压1次。高血压患者中血压已达标者建议至少3个月测量血压1次,未达标者建议2~4周测量血压1次。
2.动态血压监测:
动态血压监测可评估24 h血压昼夜节律、体位性低血压、餐后低血压等。应使用经国际标准方案认证的动态血压测量仪,并定期校准。动态血压监测指标包括24 h、白天(清醒活动)、夜间(睡眠)收缩压和舒张压平均值。通常白天每30 min测量1次,晚上睡眠期间每1 h测量1次。应确保24 h期间血压有效监测,每小时至少有1个血压读数。有效血压读数应达到总监测次数的70%以上。
3.家庭自测血压:
家庭自测血压可辅助调整治疗方案,推荐高血压易患人群及患者长期进行家庭血压监测。推荐使用经过验证的上臂式电子血压计,每年至少校准1次。不推荐腕式血压计、手指血压计等其他部位的电子血压测量设备。建议早晨起床后1 h内或晚上就寝前测量血压,早晨测量应在服降压药物及早餐前、排尿后测量坐位血压。测量方法同诊室血压。测量血压时,应至少测量2次,间隔1~2 min,若差别≤5 mmHg,则取2次测量的平均值;若差别>5 mmHg,应再次测量,取后2次测量的平均值。初诊高血压患者或高血压患者调整降压药物期间,建议连续自测家庭血压7 d。血压控制平稳者,建议每周家庭自测血压1~2 d。精神高度焦虑者,不建议频繁自测血压。鼓励高血压患者记录"血压日记",进行血压的自我管理。建议记录每次测量血压的日期、时间、收缩压、舒张压和心率。
二、风险评估
风险评估包括病史采集、体格检查、实验室检查、血压水平分级、心血管风险评估。
1.病史采集:
(1)病史:发病年龄,血压最高水平和一般水平,伴随症状,降压药物使用情况及治疗反应。(2)个人史:生活方式(包括饮食、饮酒、吸烟等),体力活动,已婚女性注意询问避孕药的使用情况。(3)既往史:了解有无冠心病、心力衰竭、脑血管疾病、外周血管疾病、糖尿病、痛风、血脂异常、支气管哮喘、睡眠呼吸暂停综合征、肾脏疾病、甲状腺疾病等病史。(4)家族史:询问高血压、糖尿病、冠心病、卒中及其发病年龄等家族史。(5)社会心理因素:了解家庭、工作、个人心理、文化程度等情况。
2.体格检查:
规范多次测量非同日血压。初诊患者测量双上肢血压,怀疑体位性低血压者应测量坐位和立位血压。测量身高、体重和腰围。测量心率、心律、大动脉搏动、血管杂音。
3.实验室检查:
根据个人病情需要及医疗机构实际情况选择检查项目。(1)基本项目:血常规、尿常规、血生化(包括空腹血糖、血脂、血肌酐、血尿酸、血钾等)、心电图。(2)推荐项目:餐后2 h血糖(空腹血糖升高者)、糖化血红蛋白(合并糖尿病的患者)、尿蛋白定量(尿蛋白定性阳性者)、尿微量白蛋白或白蛋白/肌酐比、24 h动态血压、超声心动图、颈动脉超声、肾脏超声、X线胸片、眼底检查、脉搏波传导速度、踝臂血压指数。(3)选择项目:怀疑继发性高血压以及有心血管合并症的患者,可根据病情需要行进一步检查。
4.血压水平的分级:
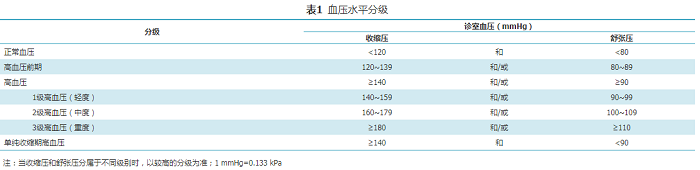
所有人群均应定期筛查高血压,血压水平分级见表1。
表1 血压水平分级
5.综合评估心血管疾病总体风险:
心血管疾病总体风险评估是预防和控制心脑血管疾病的必要前提,有助于防治人员对患者进行健康教育,提高患者的预防意识和治疗依从性。影响高血压患者心脑血管疾病预后的危险因素见表2。发生心脑血管病风险的高危个体如下:(1)血压处于130~139/85~89 mmHg或1级高血压,且合并≥3个主要危险因素的患者;(2)2级高血压合并1~2个主要危险因素的患者;(3)3级高血压患者,无论是否合并主要危险因素。
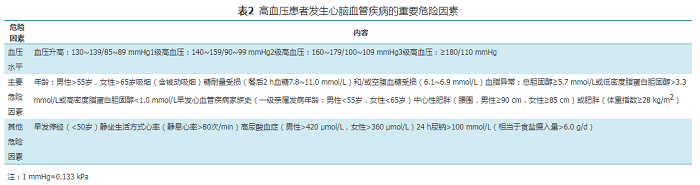
表2 高血压患者发生心脑血管疾病的重要危险因素
健康人群的血压管理与生活方式指导
要点
1.按照平衡膳食原则安排每日餐食,倡导食物多样,口味清淡,科学选择包装食品。
2.保证每周至少3次中等强度运动,2次抗阻力的力量练习,打破久坐等静态行为。
3.舒缓压力常态化,积极应对习惯化,培养乐观情绪,保持身心健康。
一、健康人群的血压管理流程
健康人群的血压管理目标:倡导健康生活方式,保持合理膳食、适量运动、戒烟限酒、心理平衡,预防高血压。健康人群血压管理流程如图2所示。
图2 健康人群血压管理流程图
二、营养指导
(一)膳食原则
对于血压正常、无高危因素的一般健康人群,应遵循《中国居民膳食指南(2016)》的建议,以平衡膳食原则安排每日餐食。平衡膳食指吃的食物种类和食用量之间的比例适宜,能够最大程度地满足营养需求,使身体保持健康状态。
膳食的关键建议:(1)食物多样,谷类为主;(2)吃动平衡,健康体重;(3)多吃蔬果、奶类、大豆;(4)适量吃鱼、禽、蛋、瘦肉;(5)少盐少油,控糖限酒;(6)杜绝浪费,兴新食尚。
(二)指导方法
1.食物多样:
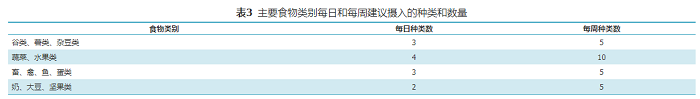
控制每日总能量摄入,选择小份量食物,选用小份菜肴增加食物种类。平均每日摄入12种以上的食物,每周25种以上(表3)。
表3 主要食物类别每日和每周建议摄入的种类和数量
对于每日能量摄入在1 600~2 400 kcal(1 kcal=4.184 kJ)的18岁及以上成年人,主要类别食物每日摄入量如下:谷类食物200~300 g、全谷物和杂豆类50~150 g、薯类50~100 g,蔬菜300~500 g,水果200~350 g,水产40~75 g,畜禽肉40~75 g,蛋类40~50 g,奶制品300 g。另外每周摄入大豆105~175 g,坚果50~70 g。
2.口味清淡:
减少食用腌、熏制食品。每日食盐摄入量<5.0 g。
3.科学选择包装食品:
注意食品标签,合理选择包装食品。食品标签通常标注了食品的生产日期、保质期、配料、质量(品质)等级等,有助于了解食物是否新鲜、产品特点、营养信息等,其中能量、蛋白质、脂肪、碳水化合物和钠是营养成分表强制标示的内容。关注具有"低盐、减盐、低脂、减脂、低糖、减糖"等营养标签的食物。
三、运动指导
(一)体质测定
体质测定是指通过体质测量来评估体质水平,其结果可显示体质的总体状况和各体质成分的水平,是制定运动健身计划的重要依据。可针对体质的薄弱环节确定运动健身的目标和优先进行的锻炼内容,根据体质水平确定起始运动强度。如心肺耐力差者,需着重进行有氧运动提高心肺功能。
体质测定的主要内容:(1)心肺耐力:有条件时进行极量测试或亚极量心肺耐力测试,如功率车二级负荷测试、台阶测试等。老年人可选用2 min原地高抬腿测试。(2)身体成分:BMI,体脂率。(3)肌肉力量和耐力:如握力、背力、俯卧撑和仰卧起坐。老年人可选用30 s坐站测试。(4)柔韧性:如坐位体前屈。
同时,还应关注儿童和青少年的速度、平衡能力以及身体的灵敏度和协调性,老年人应增加平衡和反应时的测定等。具体可参考《国民体质测定标准》。
(二)指导方法
1.运动锻炼方案:
(1)一次锻炼的基本组成:一次运动锻炼的基本组成包括准备活动(也叫热身)、运动内容、整理放松和拉伸运动4部分(表4)。(2)运动种类:有氧运动,也称为心肺耐力运动,以有氧代谢为主要供能途径,指全身大肌肉群参与的、有节律性、持续一定时间的运动形式。如快走、跑步、游泳、骑自行车、广场舞、太极拳(剑)、广播操、乒乓球等球类运动。抗阻运动,主要指肌肉强化运动,能够保持或增强肌肉力量和耐力以及肌肉体积的运动,同时也是增强骨骼强度的锻炼方式。运动时肌肉对抗一定阻力或举起一定负荷的重量,肌肉做功要大于日常生活,即超负荷。由于每种动作或训练只增强参与做功的肌肉,因此要通过多种动作或训练以使身体各部位肌肉平衡发展。抗阻运动一般不规定运动时间,但强调需运动到不能完整、正确地完成动作为止。如俯卧撑、平板支撑、器械练习、弹力带练习等。柔韧性练习,伸展、牵伸等练习可增大关节活动范围,如压腿、运动健身器械上的牵拉等。神经肌肉练习,也称为神经肌肉控制练习,包括平衡、协调、步态和本体感觉等控制技能的练习,如闭眼单脚站、太极拳、气功、舞蹈等。(3)运动量:身体活动量要达到中等强度以上才会产生健康效应[23,24]。中等强度运动,即心率为达到心率储备的40%~60%,如快步走、骑自行车(速度低于16 km/h)、瑜伽、舞蹈等。较大强度运动,即心率达到心率储备的60%~80%,如跑步、游泳、骑自行车(速度≥16 km/h)、跳绳、高强度间歇训练、健美操等。每周建议150~300 min的中等强度运动或75~150 min的较大强度运动,每周建议有2 d进行肌肉强化锻炼,以保持健康。增加身体活动量,即每周≥300 min的中等强度运动可获益更多。可凭自身感觉简单判断运动强度:与安静状态相比,呼吸、心率微微加快,微微气喘,但能讲话而不能唱歌,基本达到中等强度;呼吸、心跳明显加快,气促,不能连贯讲话,基本达到较大强度。
表4一次运动锻炼的基本组成
2.注意事项:
(1)循序渐进:目前没有规律运动的健康人,以小至中等强度的运动开始,每次运动时间5~10 min,循序渐进逐步过渡到中至大强度运动,每次运动时间≥30 min。需注意,运动强度和运动量不是越大越好。(2)避免肌肉骨骼损伤:运动前需热身,运动后需进行整理和拉伸活动,以及遵循循序渐进、因人而宜的原则均可有效避免肌肉骨骼损伤。
3.运动监控:
需及时观察身体对运动负荷的反应,可通过监测心率、血压、心电图等进行运动监控。日常运动干预中可通过自我感觉来判断运动强度是否适宜,如运动后睡眠良好、次日晨起脉搏基本恢复为日常水平、无明显疲劳感觉、情绪正常或更好则提示强度适宜。
4.运动终止指征:
如果出现下列情况,需要立即终止运动,并寻求专业人士的帮助:(1)胸部、颈部、肩部或手臂有疼痛和压迫感。(2)出现面色苍白、大汗,感到头晕、恶心。(3)肌肉痉挛,关节、足踝和下肢发生急性疼痛。(4)严重疲劳、严重下肢痛或间歇跛行。(5)严重呼吸困难、发绀。(6)运动测试中,负荷增加时出现收缩压≥250 mmHg和/或舒张压≥115 mmHg或收缩压下降>10 mmHg。
5.运动后调整与恢复:
运动后采用科学方法加速机体恢复过程十分重要。恢复整理内容包括积极性活动方式,如舒缓的身体放松活动、补充营养、中医药调理、肌肉按摩等物理手段以及充足睡眠。
四、心理指导
(一)个体评估
对高血压发生影响最大的3类生活事件包括过度紧张的工作或学习并伴有负性情绪、人际关系不协调、亲人遭遇事故或意外死亡。"状态-特质焦虑问卷(state-trait anxiety inventory,STAI)"包含状态焦虑(S-AI)和特质焦虑(T-AI)2部分,各有20个问题。状态焦虑指短暂、不愉快的情绪体验,如紧张、恐惧、忧虑和神经质,伴有植物神经功能亢进。特质焦虑指相对稳定的作为一种人格特质且有个体差异的焦虑倾向。此2种焦虑特征均可对血压等心身指标产生影响,如果自评有问题则需咨询专业的心理医生[25]。
(二)指导方法1
1.舒缓压力常态化:
通过合理调整工作生活节奏或反复练习冥想、深呼吸放松减压训练等,以减缓压力、舒缓紧张心情,并逐渐成为日常生活的一部分。倡导公众树立"5125"健康生活理念,谐音"我要爱我",即每日给自己留5 min放空(发呆)时间、每日运动1 h、掌握1项运动技巧和加入1个运动社群等,每日摄入12种以上食物,每周摄入25种以上食物。脑电生理研究提示,个体在发呆时脑电波维持在8~14 Hz,个体处于清醒而放松的状态,对生活节奏较快的现代人是一种良好的调剂。
2.积极应对习惯化:
除了形成日常的减压习惯之外,牢记自己才是自身健康的第一责任人,对各种应激和压力应采取积极应对的态度,形成合理应对的行为习惯。如对生活压力或目标设置合理分解,生活和工作节奏安排应有张有弛,积极主动的应对应激等不良刺激及压力情境。
3.培养乐观情绪:
(1)增加愉快的生活体验:多回忆正面的、愉快的生活经验,有助于克服不良情绪状态。(2)培养幽默感:幽默感有助于适应社会,面对压力和应激。(3)学会从不同角度观察和思考:很多看似使人生气或悲伤的事件,换个角度看,也可能是"塞翁失马焉知非福",发现和挖掘生活积极正面的意义,全面提升心身健康。
高血压易患人群的血压管理与生活方式干预
要点
践行健康的生活方式,积极干预高血压多重危险因素,有效预防高血压。
1.低盐饮食,每日食盐摄入量<5 g。
2.平衡膳食,食物多样化,控制每日总能量摄入,多吃新鲜蔬菜、水果和豆类等富钾的食物,少吃肥肉、动物内脏、油炸等高脂肪食物,少吃咸肉、咸菜等腌制品,炒菜少放油。
3.适量运动,循序渐进,可采取短时间、多次积累的方式,每日累计30~60 min中等强度有氧运动,每周至少5 d;肌肉力量练习与有氧运动相结合。
4.增强心理健康意识,减轻精神压力,必要时进行专业心理咨询和心理治疗。
5.不吸烟,彻底戒烟,避免接触二手烟。
6.不饮酒或限制饮酒。
一、高血压易患人群的健康管理流程
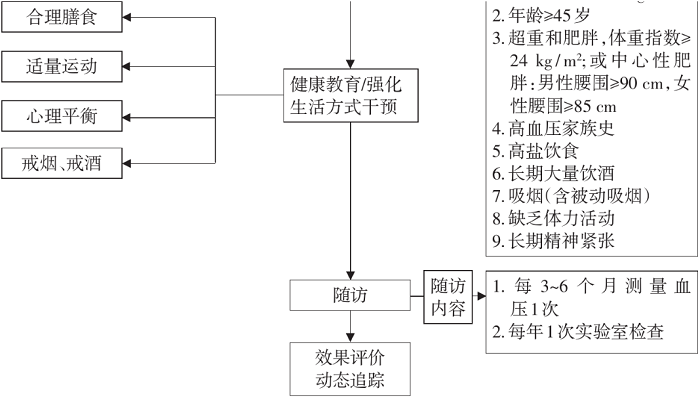
高血压易患人群的管理目标:应进行更积极地防控,针对具有高血压易患危险因素的人群,强化全方位的生活方式干预,包括营养指导、运动处方、心理指导、戒烟干预,预防高血压和心血管病事件。高血压易患人群管理流程如图3所示。
图3 高血压易患人群管理流程图
二、营养干预
(一)个体评估
1.体重评估:
正常体重指BMI在18.5~23.9 kg/m2范围内,<18.5 kg/m2为体重过低,在24.0~28.0 kg/m2范围内为超重,≥28.0 kg/m2为肥胖。此外,男性腰围≥90 cm、女性腰围≥85 cm为中心性肥胖。对于超重或肥胖者,首先应积极采取增加运动、减少能量摄入等生活方式干预,将BMI降至正常范围,特别是要减少腹部脂肪。对于体重过低者,提示存在营养不足,需要保证能量和营养素的摄入。
2.饮食评估:
(1)根据个体的年龄、性别、运动量,确定每日能量摄入范围。(2)评估个体是否有不规律进餐、酗酒等不良饮食行为。(3)评估个体的口味偏好、调味品使用习惯和高盐食物选择情况,根据《中国居民膳食指南(2016)》给出调整调味品和高盐含量食物的清单。
(二)膳食指导
1.能量及重要营养素摄入量推荐:
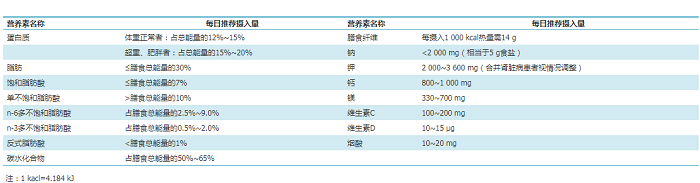
按照标准体重计算每日摄入的总能量(表5)。对于超重和肥胖者,除增加身体活动外,应适当减少每日能量摄入,一般每日减少300~500 kcal。每克碳水化合物和每克蛋白质的产热量均为4 kcal,每克脂肪的产热量为9 kcal。每日的重要营养素推荐摄入量详见附件1。
表5成人每日应摄入能量估算表(kcal/kg标准体重)
2.饮食指导:
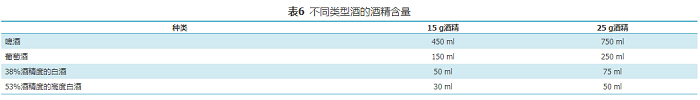
(1)平衡膳食:遵循《中国居民膳食指南(2016)》中的建议,以平衡膳食为原则安排每日餐食,坚持食物多样化,特别关注全谷类食物和蔬菜的食用量是否达到推荐量要求。(2)严格限制高盐食物摄入:减少食盐摄入量,每日<5.0 g。对于高血压前期人群,应更为严格,减少酱油、味精、腐乳等含盐量高的调味品的使用,选择葱、姜、蒜、花椒等调味品。少吃或不吃腌熏食物及其制品,减少食盐含量高的饼干、面包等加工食品的摄入。(3)控制高脂肪食物摄入:每日烹调用油量应控制在20~30 g,不食用煎炸食物,控制食用饱和脂肪和胆固醇含量高的畜肉类食物及制品。伴有血脂异常者,平均每日摄入的饱和脂肪供能占总能量的比例≤10%,胆固醇摄入量<300 mg。(4)控制精制糖摄入:添加糖的摄入量每日<50 g,最好控制在<25 g。少喝、不喝含糖饮料,减少食用添加大量精制糖的甜点。伴有血糖异常者,应同时遵循糖尿病患者膳食指导原则,特别注意选择低血糖生成指数的食物[26]。(5)限制饮酒:以酒精量计算,成人每日最大摄入酒精量,男性<25 g,女性<15 g[11]。不同类型酒的酒精含量见表6。(6)增加食用全谷物和杂豆类食物:全谷物指全麦粉、小米、玉米、燕麦、荞麦等。杂豆指大豆以外的红豆、绿豆、芸豆、花豆等。每日主食中应有1/4~1/3为全谷物。(7)多吃蔬菜、水果:每餐食物中,蔬菜重量应占到约1/2。土豆、藕等蔬菜的碳水化合物含量高,能量也较高,食用时应相应减少主食量。水果的营养成分与蔬菜有差异,不能相互替代。首选新鲜应季水果,控制含糖量高的水果。(8)食用适量的鱼、畜禽肉和蛋类等动物性食物:动物性食物富含优质蛋白,适量摄入对维持血压平稳有重要作用。平均每日摄入总量为120~200 g,分散在各餐中食用。优先选择鱼和禽肉类食物,少吃肥肉、烟熏和腌制肉制品。食用鸡蛋时不应丢弃蛋黄。对于合并血脂异常或冠心病和脑血管疾病的患者,每周食用蛋黄1~2个。(9)科学饮水:成年人每日饮水量应≥1.5 L,根据生理状况、环境温湿度、运动以及摄入食物状况进行调整。提倡饮用白开水或淡茶水,鼓励多次少量饮用。
表6 不同类型酒的酒精含量
(三)血压管理菜谱及烹调方式
每日食谱制订总原则:(1)控制每日总能量摄入以维持正常体重:以粗杂粮、薯类替代部分精制主食,不选择肥腻肉类,尽量不用高温油炸的方法烹调食物。选择大豆油、橄榄油、茶油等富含不饱和脂肪酸的植物油。(2)按照食物多样性的原则丰富每日食物种类:重点选择高钾低钠的新鲜蔬菜、应季水果、全谷物、薯类、海产品、大豆及奶制品。限制食盐摄入,增加钾、镁、钙摄入。(3)提高蛋白质效价和优质蛋白比例:遵循蛋白质互补原则,谷类与奶类搭配,谷类与豆类搭配,谷类与肉、蛋类搭配,粗粮薯类与精米白面搭配。在蛋白质来源中,水产品、禽畜瘦肉、蛋类、奶类或奶制品、豆类或豆制品等优质蛋白的每日摄入量应≥50%。(4)食物的烹调方式应注意减少营养损失:食物需酌情减少刀工处理和加热时间、控制加热温度,建议采用以水或蒸汽传热的低温烹调、短时间加热的方式,减少营养损失。
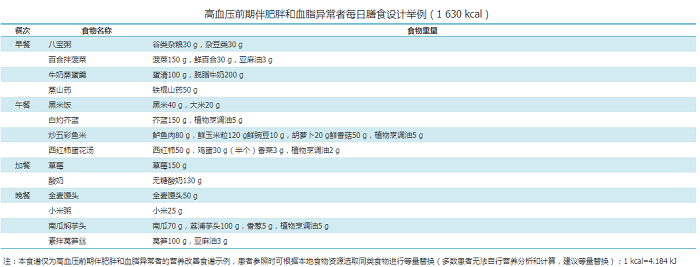
针对血压处于高血压前期范围且伴有肥胖与血脂异常的人群,每日膳食设计举例详见附件2。
三、运动干预
(一)干预原则
高血压易患人群常存在多种健康危险因素,运动干预方案的原则是通过积极、有计划的锻炼,增加能量消耗和基础代谢,增进心肺功能,降低血压和血糖,改善血脂异常,控制体重等,从而有效预防高血压和心脑血管病事件的发生。
(二)个体评估
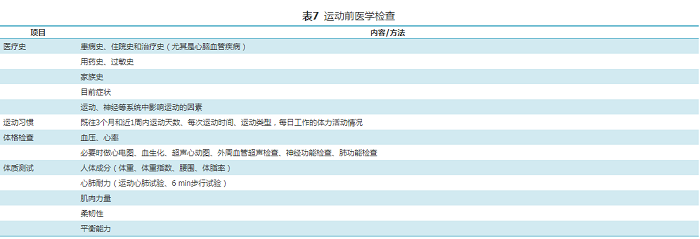
运动干预前要充分考虑各个危险因素和伴发疾病的情况,咨询医生、医疗保健人员、运动指导师等,进行体质测定和运动前医学检查(表7),以免因运动诱发心血管事件等,充分保障运动安全。
表7运动前医学检查
对于血压升高、血脂异常、高血糖、超重和肥胖或者心肺耐力较低的个体,需要进行临床运动测试。传统临床运动测试指在心电图监控下的最大强度运动测试,在有条件的临床实验室可进行运动平板或功率自行车测试。实验室以外,可以采取场地测试的方法,成年人采用6 min步行试验。
(三)干预方法
1.干预方案:
高血压易患人群的运动干预方案与一般健康成人的方案在内容和结构上基本一致,主要包括有氧运动、肌肉力量与耐力练习、柔韧练习等,主要区别在于运动起始负荷、持续时间、运动强度不同,重点强调运动的安全性和有效性[23,24]。
中等强度运动是目前研究证据最多、最充分的有效强度,对于身体素质好、有运动习惯的人也鼓励进行较大强度的活动。每周至少150 min中等强度或75 min较大强度的身体活动量可增进心肺功能,降低血压、血糖,调节血脂。
可采取短时间多次累积的方式进行运动,鼓励有条件者增加每次活动的持续时间。研究显示每次30 min中等强度活动可有效降低血压和心脑血管病事件。
血脂异常、超重和肥胖人群的运动方案推荐:逐渐增加运动时间,达到每日50~60 min的运动量,每周≥5 d。每周或每日运动量可通过多个短时间累计完成,并提高日常生活中的身体活动如步行通勤。每日60~90 min的运动锻炼是减重、调脂的必要运动量。每周2~3 d的肌肉力量练习可增加能量消耗和基础代谢,有利于进一步控制血脂和体重。
老年人应根据身体情况确定身体活动水平,具体推荐:老年人可选用2 min原地高抬腿测试有氧能力,30 s坐站测试运动能力和腿部力量。当由于慢性病不能每周做150 min中等强度有氧运动时,应尽可能地进行身体活动。老年人的运动可以和日常活动相结合。神经肌肉控制练习,包括平衡、协调、步态和本体感觉等控制技能的练习,这对老年人尤为重要。如闭眼单脚站、太极拳、气功、舞蹈等。推荐每周2~3次,每日20~30 min。
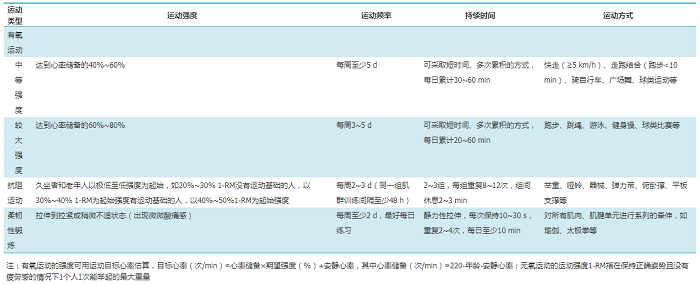
高血压易患人群的运动干预方案举例见附件3。
2.注意事项:
(1)减少久坐等静态行为,每静坐1 h就应进行短时间站立或身体活动,以减少静坐少动对健康的不良影响。(2)低起始强度,对于无规律运动习惯、体力活动不足的人群,建议从低强度活动开始,随着运动时间延长和耐受性提高,可适当增加运动时间和强度,避免由于运动不规律或不能适应的剧烈运动造成肌肉骨骼损伤和心血管意外事件等。(3)使用适当的运动装备和器材以及选择安全的环境。(4)高血压易患人群的运动监控、运动终止指征、运动后调整和恢复参考一般健康人群的运动指导原则。
四、心理干预
(一)个体评估
高血压易患人群需要重点关注的心理因素包括生活事件、个性特征、情绪因素、认知和行为方式、不良生活方式等。长期精神紧张、焦虑、抑郁状态增加高血压的患病风险。抑郁自评量表和焦虑自评量表客观、可靠、便于操作,且可通过评分区分有、无和轻、中、重度抑郁和焦虑。如果自评有问题则需咨询专业的心理医生。
(二)干预原则
应以预防为主,应常规对高血压易患人群进行心理健康知识宣教,促进健康生活方式与行为,增强心理健康意识。有抑郁和焦虑症状者,应进行专业心理咨询和心理治疗。
(三)干预方法
1.心理健康教育:
包括心理健康知识宣教、健康行为养成和积极应对方式培养等。养成良好的生活方式,做到工作有张有弛,生活规律、有节奏。合理饮食,戒烟限酒,充足睡眠,适度运动等。增强心理健康意识,学会调控情绪及合理安全的宣泄,增强个体心理耐受及抗挫折能力。
2.心理保健技巧:
学习和掌握适宜的减压与放松技巧。具体建议:(1)运动锻炼:根据自身情况、循序渐进,从事有益身心健康的规律性有氧运动。(2)艺术减压法:主动参加、学习音乐、绘画等艺术活动,可有效缓解心理压力。(3)渐进性肌肉放松训练:从头到脚依次体验身体各部分肌肉紧张和松弛的感觉差异,循序渐进训练全身放松,直至能自如地放松全身肌肉,达到全身心放松的效果。
3.心理治疗:
必要时求助心理医生进行心理治疗。具体疗法:(1)支持疗法:提供心理支持,对个体当前的问题给予指导、鼓励和安慰,以消除心理问题和情绪困扰。(2)认知疗法:心理应激事件对个体的影响很大程度上取决于个体对事件的认知,通过改变个人认知过程及认知观念可改变不良情绪和行为。(3)行为矫正技术:首先应提高个体对疾病行为原因、结果和治疗的意识,继而通过训练帮助个体学会用健康行为代替不健康行为,并对健康行为不断奖励强化。(4)生物反馈技术:借助仪器将人体内各器官系统心理生理过程中不易察觉的肌电、皮肤电、皮肤温度、心率、血压和脑电等信号记录并放大,转换为人们能理解的信息或借助仪器可显示的信号(即信息反馈),训练人们认识和体验这些信号活动变化,学会有意识地控制自身的心理生理活动,达到调整机体功能和防病治病的目的。
五、戒烟
(一)烟草依赖的诊断标准及评估
1.诊断标准:
(1)强烈渴求吸烟。(2)难以控制吸烟行为。(3)当停止吸烟或减少吸烟量后有时会出现戒断症状。(4)出现烟草耐受表现,即需要增加吸烟量才能获得满足。(5)为吸烟而放弃或减少其他活动及喜好。(6)不顾危害坚持吸烟。在过去1年内表现出上述6项中至少3项诊断为烟草依赖。
2.严重程度评估:
推荐使用Fagerström烟草依赖评估量表(Fagerström test of nicotine dependence,FTND量表)。累计得分0~3分,为轻度烟草依赖;4~6分,为中度烟草依赖;≥7分,为重度烟草依赖。
(二)戒烟干预方法
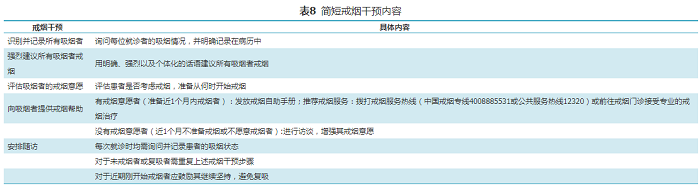
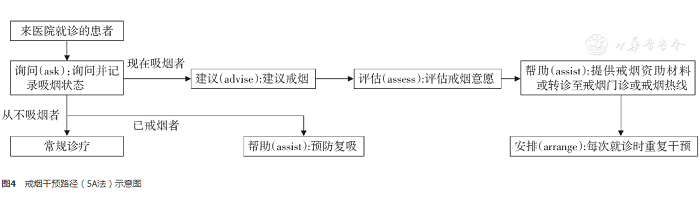
识别所有吸烟者,进行简短戒烟干预(表8),可参照"5A(ask:询问,advise:建议,assess:评估,assist:帮助,arrange:安排)"法(图4)。
表8 简短戒烟干预内容
图4 戒烟干预路径(5A法)示意图
(三)戒烟药物
推荐3类一线临床戒烟用药,包括尼古丁替代疗法类药物、盐酸安非他酮缓释片和酒石酸伐尼克兰片。研究表明,心血管疾病患者单独或联合使用上述3类药物的疗效和安全性均较好[27]。
1.尼古丁替代疗法类药物:
通过向人体提供中等剂量的尼古丁缓解戒烟过程中出现的戒断症状。临床试验中3个月持续戒烟成功率为30%~40%[28]。
2.盐酸安非他酮缓释片:
通过抑制脑内多巴胺重摄取增加脑内多巴胺水平,缓解戒断症状。临床试验中3个月持续戒烟成功率为30%~40%。
3.酒石酸伐尼克兰片:
为尼古丁α4β2乙酰胆碱受体的部分激动剂,具有激动和拮抗双重调节作用,缓解戒断症状的同时还可减少吸烟的欣快感。临床试验中3个月持续戒烟成功率为50%~60%。
高血压患者的血压管理与治疗
要点
高血压治疗应采取综合干预策略,包括全方位生活方式干预(营养指导、运动处方、心理干预等)和药物治疗,使血压达标,降低发生心、脑、肾及血管并发症和死亡的总危险。
1.生活方式干预:遵循均衡膳食、合理营养、适量运动、全面锻炼、戒烟戒酒、保持心理平衡的原则。每日食盐摄入量<5 g。
2.降压药物治疗:根据高血压患者的危险因素、亚临床靶器官损害以及合并临床疾病的情况进行个体化治疗。优先使用长效降压药物。
3.高血压分级管理:根据人群的健康状况、高血压患病严重程度,高血压分级管理提供不同级别、不同内容的医疗卫生服务。倡导高血压患者自我健康管理,定期监测血压。
一、高血压患者的管理流程
高血压患者的管理目标:进行综合干预,包括开展全方位生活方式干预(营养指导、运动处方、心理干预等)和药物治疗,提高高血压的治疗率和控制率,预防心脑血管事件。单纯高血压患者血压应降至<140/90 mmHg,能耐受者可进一步降至<130/80 mmHg。高血压患者管理流程见图5。
图5 高血压患者管理流程图
二、高血压患者的生活方式干预
(一)高血压患者的营养干预
1.个体评估:
对高血压患者需要进行体重、饮食以及临床合并症评估。体重评估和饮食评估的内容可参照高血压易患人群的营养指导。合并症评估包括冠心病、卒中、糖尿病、肾脏疾病、痛风等。
2.膳食干预:
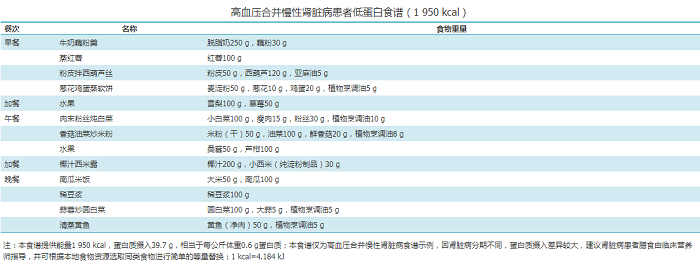
遵循平衡膳食的理念,高血压患者的膳食指导原则和干预方法可参照高血压易患人群的营养指导。高血压患者应戒酒。对于有合并症的高血压患者,还需遵循以下膳食指导原则:(1)高血压合并缺血性卒中患者:更严格地控制食盐摄入,建议每日食盐的摄入量<3.0 g。膳食设计举例见附件4。(2)高血压合并肾脏疾病患者:更严格地控制食盐摄入,要求每日食盐的摄入量<3.0 g,不吃咸肉、咸菜等含盐高的菜品或腌制品。不吃辛辣调味品及咖啡、浓茶等刺激食物。需限制蛋白质摄入,每日膳食中蛋白质供给量为每公斤体重0.6~0.8 g,并且有50%~70%蛋白质来自于优质蛋白类食物,首先保证鱼虾、瘦肉、禽蛋、奶类和豆制品等。可选择麦淀粉、低蛋白大米或低蛋白米粉、藕粉、粉皮或薯类作为碳水化合物的主要来源。限制脂肪摄入,特别是肥肉、动物内脏等动物性脂肪含量高的食物。限制钾、磷摄入。每日磷摄入量<1 000 mg,减少食用可乐、加工食品等;钾摄入量<2 000 mg,选择西兰花、西葫芦、绿豆芽、冬瓜、大白菜、柿子椒、卷心菜、椰菜花、黄瓜、茄子等钾含量低的蔬菜。高血压合并肾脏疾病患者的每日膳食设计举例见附件5。(3)高血压合并糖尿病患者:选择低血糖生成指数的全谷类食物,不吃含精制糖的食物。高血压合并糖尿病患者的每日膳食设计见附件6。(4)高血压合并痛风患者:限制高嘌呤动物性食物,避免食用肝脏、肾脏等动物内脏,贝类、牡蛎、虾蟹等带甲壳的海产品,以及浓肉汤和肉汁等。对于急性痛风发作、药物控制不佳或慢性痛风性关节炎的患者,应戒酒,并禁用含酒精饮料。建议摄入脱脂或低脂乳类及其制品、蛋类以及足量的新鲜蔬菜,鼓励选择低血糖生成指数的全谷类食物,充足饮水。高血压合并痛风患者每日膳食设计举例见附件7。
(二)高血压患者的运动干预
1.干预原则:
高血压患者常伴有多种健康危险因素或慢性疾病,有一定的运动风险,运动干预方案的制定需重点强调安全性、有效性和运动监控,即选择适合当前健康水平和健康目标的体育活动类型,通过循序渐进的运动获得健康益处。
2.个体评估:
高血压患者的运动前医学检查可参考高血压易患人群的个体评估(表7)。对于未控制的3级高血压患者,必须由临床医生进行评估并服用降压药物之后才可开始训练计划。
3.干预方法:
高血压患者的运动干预,需重点强调运动安全和运动监控[23]。注意事项:(1)高血压患者不需要进行较大强度(≥60%心率储备)的有氧运动,中等强度的有氧运动(40%~60%心率储备)可取得最佳风险收益比。(2)降压药物,如β受体阻滞剂、钙通道阻滞剂(calcium channel blockers,CCB)以及血管扩张剂,会引起运动后血压突然下降,需要延长整理活动时间并密切观察。(3)运动方案时效与调整,运动3周后可增加运动时间和强度,或评估是否继续运动,或是调整下一阶段的训练。(4)跟踪和复诊,运动初期以及运动一段时间后随访患者运动后的情况,复诊血压情况。
高血压患者的运动干预推荐方案见附件8。高血压合并冠心病或经皮冠状动脉介入治疗术后患者的运动干预推荐方案见附件9。
4.运动康复中急性事件的预防和处理:
(1)高血压患者急性心肌梗死的预防与处理:结合患者经历,描述急性事件发生时的症状,回顾心脏病发作时常见的征兆,以进行症状识别。教导患者如出现心脏病发作的征兆或体征应采取以下步骤:停止正在从事的事情,立即坐下或平躺;如症状在1~2 min内无缓解,如有硝酸甘油应舌下含服1片;如不适症状在3~5 min内无缓解或加重,舌下再含服硝酸甘油1片,继续等待5 min,必要时再放硝酸甘油1片。如果症状无缓解或无硝酸甘油,应马上呼救,自己或在他人帮助下拨打求救电话,需紧急转运至最近医院的急诊中心,不可自行驾车。(2)高血压合并糖尿病患者的常见运动风险及预防[29]:低血糖是糖尿病患者进行运动面临的最严重问题。运动后可能会发生急性血糖下降,即使在高血糖阶段也会发生,症状包括颤抖、虚弱、异常出汗、焦虑、口和手发麻、神经质,神经性低血糖症状包括头痛、视力障碍、反应迟钝、遗忘、昏迷。需要注意的是,低血糖可能会在运动后12 h出现。患者应注意避免运动时间过晚,否则会加重夜晚低血糖发生的风险。运动时可携带一些糖。注意避免空腹锻炼,建议在餐后1 h开始运动,避免在胰岛素作用处于高峰期时进行运动,以防止胰岛素吸收过快而引起低血糖反应。一些药物可掩盖或加重运动后的低血糖反应,如β受体阻滞剂、华法林、CCB和利尿剂等。剧烈运动还可加重退行性关节、视网膜病变以及外周神经病变。外周神经病变的患者由于触觉以及对冷、热及其他刺激的缺失,需注意双手及双脚的保护,避免受伤。(3)高血压合并冠心病或经皮冠状动脉介入治疗术后患者的运动风险及预防指导[30]:不完全血运重建的经皮冠状动脉介入治疗术后患者,运动诱发心肌缺血的风险增加,如心绞痛、心肌梗死。应评估此类患者支架置入部位再发生狭窄的可能性。发生心绞痛的患者应注意监测症状发生的频率、持续时间、诱因以及相关的运动强度。需注意中高强度抗阻运动比有氧运动更容易使血压升高。保障康复现场有检测和复苏设备,包括除颤仪及相关药物。强调运动前热身及运动后放松的重要性。
(三)高血压患者的心理干预
1.干预原则:
(1)全面的心理和行为干预:应常规给予高血压患者"心理平衡处方",必要时结合抗焦虑、抗抑郁药物治疗。(2)躯体疾病与精神疾病"同诊共治":心内科医生与精神科医生共同会诊患者,确诊其在患高血压同时是否伴有焦虑和抑郁症状,共同制定治疗方案,实现躯体疾病与精神疾病的"同诊共治"。(3)兼顾疗效与安全性:选择药物时应充分评估抑郁或焦虑症状、药物潜在不良反应、药物相互作用和潜在疾病条件等,兼顾疗效与安全性原则。
2.干预方法:
(1)高血压患者心理平衡处方:正视现实生活,正确对待自己和别人,大度为怀。处理好家庭和同事间的关系。避免负性情绪,保持乐观和积极向上的态度。寻找适合自己的心理调适方法,如旅行、运动、找朋友倾诉、养宠物等。增强心理承受力,培养应对心理压力的能力。心理咨询是减轻精神压力的科学方法,必要时进行心理咨询。避免和干预心理危机。(2)心理与行为干预:可进行放松深呼吸训练,保持站姿或坐姿,注意力集中在腹部肚脐下方,用鼻孔慢慢吸气,想象空气从口腔沿着气管逐渐抵达腹部,腹部随着吸气不断增加、慢慢地鼓起来,吸足气后稍微停顿2~3 s,呼气时想象空气逐渐从口腔或鼻腔缓慢、平稳流出而非突然呼出。重复上述步骤,每次3~5 min。坚持每日练习3~5次,开始可以每次练习1~2 min,逐渐增加至3~5 min。熟练后也可增加到10~15 min,每日早、晚各1次。可进行认知行为治疗,这是一种由专业心理治疗师操作的结构、短程、认知取向的心理治疗方法,主要针对抑郁、焦虑症等不合理认知所致的心理问题,或躯体疾病伴发的抑郁、焦虑问题,通过改变患者对己、对人或对事的看法与态度改变心理问题。可进行正念减压疗法,这是一种由心理治疗师协助慢性病患者通过正念练习处理压力、疼痛、焦虑和抑郁情绪的治疗方法,可有效降低压力、焦虑、抑郁,改善个体生活质量。该疗法为一套结构化连续8周(每周2 h)的个体或团体训练课程,包含正念冥想、温和瑜伽和身体扫描技巧训练,以及每日居家练习。最后,还可进行药物干预。对于高血压伴焦虑、抑郁状态者,可联合应用抗高血压和抗焦虑、抑郁药物。抗焦虑药物:临床以苯二氮类抗焦虑药物最为常用,如地西泮、劳拉西泮、奥沙西泮、阿普唑仑、氯硝西泮等。非苯二氮类抗焦虑药物也常用于缓解高血压等躯体疾病伴发的焦虑情绪,如丁螺环酮、坦度螺酮、氟哌噻吨美利曲辛片等。抗抑郁药物:常用的有选择性5-羟色胺再摄取抑制剂,如氟西汀、帕罗西汀、舍曲林、氟伏沙明、西酞普兰、艾司西酞普兰等。疗效欠佳者,也可试用如米氮平等去甲肾上腺素能和特异性5-羟色胺抗抑郁药物。
(四)高血压患者的戒烟干预
烟草依赖的诊断标准及评估、干预方法及药物治疗参照高血压易患人群。同时建议增加戒烟干预的次数和持续时间,关注患者的体重变化,指导控制体重。
三、高血压患者靶器官损害评估
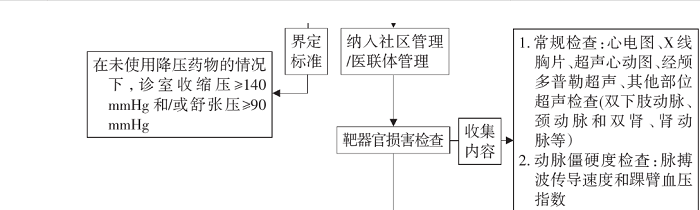
高血压靶器官损害是指血压升高导致的心脏、脑、肾脏、视网膜和血管系统结构和/或功能损害[31]。无论是首次就诊还是处于不同治疗阶段的高血压患者,医生应在评估其血压和类型的同时评估靶器官损害。可根据医院的具体情况进行靶器官损伤检查(表9)。
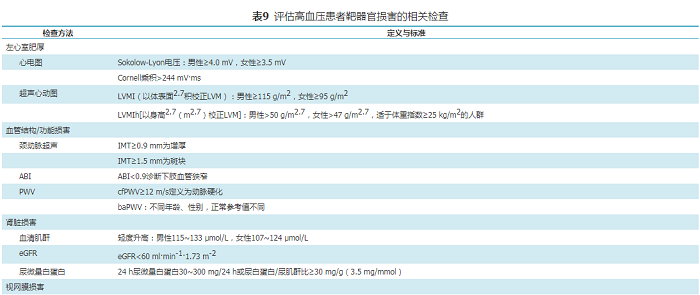
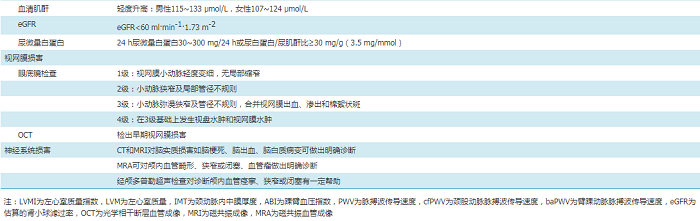
表9 评估高血压患者靶器官损害的相关检查
四、高血压及其合并症的治疗
(一)单纯高血压
1.一般成年人降压目标:
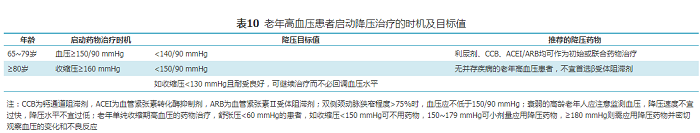
单纯高血压患者血压应降至<140/90 mmHg,能耐受者可进一步降至<130/80 mmHg。老年高血压患者启动降压治疗的时机及目标值,应根据年龄、衰弱状态、血压水平、靶器官损害以及合并疾病等情况确定(表10)。
表10老年高血压患者启动降压治疗的时机及目标值
2.常用降压药物:
降压药物应用的基本原则为常用的五大类降压药物均可作为初始治疗用药,建议根据患者的危险因素、亚临床靶器官损害以及合并临床疾病情况,进行个体化治疗。一般患者采用常规剂量;老年患者初始治疗时通常采用较小的有效治疗剂量,然后逐渐增加至血压达标。优先使用长效降压药物。应根据血压水平和心血管风险选择初始单药或联合治疗(单片复方制剂或自由联合)。强调早期达标,降压达标时间为4或12周以内。
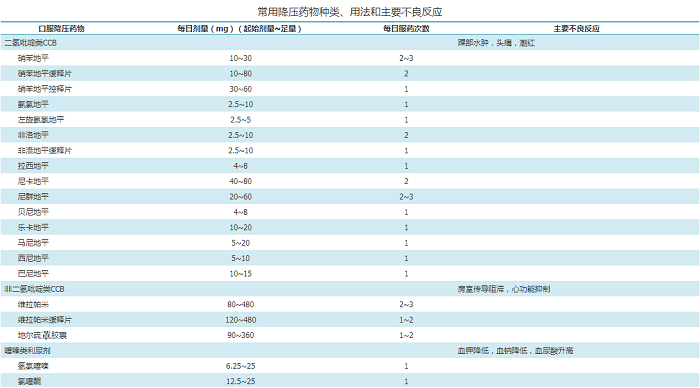
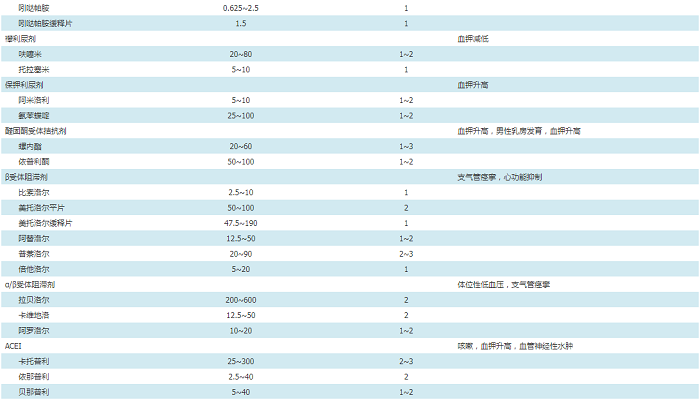
常用降压药物包括CCB、血管紧张素转化酶抑制剂(angiotensin-converting enzyme inhibitors,ACEI)、血管紧张素Ⅱ受体阻滞剂(angiotensin receptor blocker,ARB)、利尿剂和β受体阻滞剂五大类,以及由上述药物组成的固定配比复方制剂。五大类降压药物均可作为初始和维持用药,应根据患者的危险因素、亚临床靶器官损害以及合并临床疾病的情况,合理选择药物。此外,α受体阻滞剂或其他种类的降压药物也可应用于某些高血压患者或与前述五大类药物联合使用(附件10)。
(二)高血压合并糖尿病
1.降压目标:
推荐高血压合并糖尿病患者血压降至<130/80 mmHg。老年或伴严重冠心病者,宜采取较为宽松的降压目标值,即140/90 mmHg。
2.治疗方案:
(1)收缩压130~139 mmHg和/或舒张压80~89 mmHg的糖尿病患者,如不伴微量白蛋白尿,可先通过改善生活方式控制血压,观察期不超过3个月。(2)血压≥140/90 mmHg的糖尿病患者,应在改善生活方式的基础上开始药物治疗。(3)高血压合并糖尿病患者出现微量白蛋白尿时,应立即启动药物治疗。首先考虑使用ACEI或ARB。如需联合用药,应以ACEI或ARB为基础,加用利尿剂或二氢吡啶类CCB。(4)合并心绞痛可加用β受体阻滞剂。(5)糖尿病合并高尿酸血症的患者慎用利尿剂。(6)反复低血糖发作者,慎用β受体阻滞剂,以免掩盖低血糖症状。
(三)高血压合并慢性肾脏病
1.降压目标:
建议将合并慢性肾脏病患者的血压降至≤130/80 mmHg,对于80岁及以上老年慢性肾脏病患者血压降至<140/90 mmHg。
2.治疗方案:
(1)初始降压治疗应包括1种ACEI或ARB,单独或联合其他降压药物,但不建议两药联合应用。用药后血肌酐较基础值升高<30%时仍可谨慎使用,≥30%时可考虑减量或停药,并同时注意筛查肾 动脉狭窄。(2)估算的肾小球滤过率(eGFR)≥30 ml·min-1·1.73 m-2(慢性肾脏病1~3期)的患者,噻嗪类利尿剂有效。eGFR<30 ml·min-1·1.73 m-2(慢性肾脏病4~5期)的患者,应改用襻利尿剂。利尿剂应选择低剂量,利尿过快可导致血容量不足,出现低血压或eGFR下降。不推荐醛固酮拮抗剂与ACEI或ARB联用,因其可能加速肾功能恶化和发生高钾血症的风险。(3)β受体阻滞剂可以对抗交感神经系统过度激活而发挥降压作用。α/β受体阻滞剂具有较好的优势,可发挥心肾保护作用,可应用于不同时期慢性肾脏病患者的降压治疗。
(四)高血压合并冠心病
1.降压目标:
推荐高血压合并冠心病患者血压降至<130/80 mmHg,应注意舒张压不宜降至<60 mmHg。高龄、存在冠状动脉严重狭窄的患者血压不宜过低。
2.治疗方案:
(1)合并稳定性心绞痛或恶化劳力型心绞痛的高血压患者,降压药物首选β受体阻滞剂或CCB。血压控制不理想,可联合应用ACEI或ARB以及利尿剂。考虑血管痉挛因素存在时,应该注意避免使用大剂量β受体阻滞剂。(2)β受体阻滞剂、ACEI、ARB在心肌梗死后长期服用,作为二级预防可明显改善患者远期预后,无禁忌证者应早期使用。血压控制不理想时可联合应用CCB及利尿剂。
(五)高血压合并心力衰竭
对于高血压合并心力衰竭的患者,推荐血压降至<130/80 mmHg。首先推荐应用ACEI(不能耐受者可使用ARB)、β受体阻滞剂和醛固酮受体拮抗剂,可联合应用襻利尿剂或噻嗪类利尿剂。如血压仍不达标,需要加用CCB时推荐应用氨氯地平、非洛地平。有负性肌力效应的CCB如地尔硫和维拉帕米可应用于射血分数保留的心力衰竭患者。
(六)高血压合并心房颤动
推荐高血压合并心房颤动的患者血压降至<130/80 mmHg。应根据现行指南应用华法林或非维生素K拮抗剂类口服抗凝剂进行抗凝治疗。如需控制心室率可考虑应用β受体阻滞剂或非二氢吡啶类CCB。应用ARB作为降压药物有助于减少心房颤动复发。
(七)高血压合并卒中
1.高血压合并缺血性卒中:
缺血性卒中急性期的患者推荐在24~48 h启动降压药物治疗,将血压控制于140~160/80~99 mmHg。应严格监测血压并适度缓慢降压,不宜过低,保证全身器官灌注。急性期在溶栓时间窗内接受阿替普酶静脉溶栓治疗的患者,溶栓治疗后24 h需监测血压,保证患者血压水平<180/100 mmHg。
慢性期缺血性卒中患者需将血压降至<140/90 mmHg。但对于合并已知严重颅内外大动脉狭窄的患者,血压的管控不宜过于严格。对于脑小血管病造成的卒中,应严格控制血压,避免血压剧烈波动。
常用的各类降压药物均可应用,应针对患者的个体情况选择降压药物。
2.高血压合并脑出血:
在脑出血急性期即应积极进行降压药物治疗,推荐降压目标为收缩压<140 mmHg。同时应监测血压,避免血压变异性过大。推荐将血压长期控制在<130/80 mmHg。
(八)高血压合并血脂异常
高血压合并血脂异常的患者,在生活方式干预的基础上,应积极进行降压药物治疗和适度调脂药物治疗,应遵循《中国成人血脂异常防治指南(2016年修订版)》[32]。在下列情况下,高血压患者应考虑应用他汀类药物:高血压合并≥1种代谢性危险因素或伴靶器官损害,应使用他汀类药物进行心血管疾病的一级预防;高血压合并临床疾病(包括心、脑、肾、血管等),应使用他汀类进行二级预防。
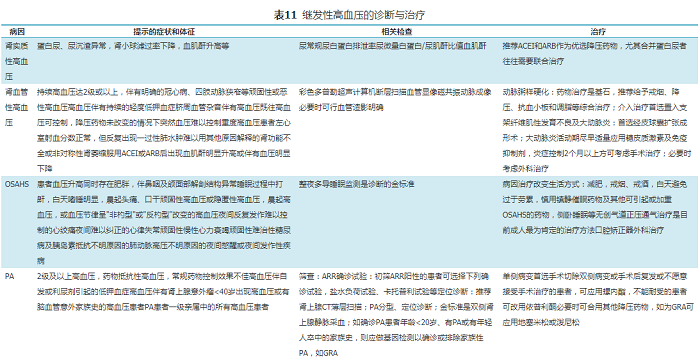
五、常见继发性高血压的诊断与治疗
继发性高血压占高血压患者的5%~15%。继发性高血压除高血压本身对机体的影响外,与之伴随的内分泌紊乱、低钾血症、肾功能不全、低氧血症等还可导致独立于血压之外的心脑血管损害,因此早识别、早诊断、早治疗尤为重要。以下几种情况应警惕继发性高血压的可能:(1)发病年龄<40岁的2级高血压或儿童青少年时期出现任何级别高血压。(2)高血压程度严重(3级)或出现高血压急症。(3)高血压伴自发或利尿剂引起的低钾血症。(4)夜尿增多、血尿、泡沫尿或有肾脏疾病史。(5)阵发性高血压,发作时伴头痛、心悸、皮肤苍白及多汗等。(6)双侧上肢血压相差>20 mmHg,股动脉等搏动减弱或不能触及。(7)降压效果差,不易控制。(8)夜间睡眠时打鼾并出现呼吸暂停。(9)长期口服避孕药及糖皮质激素等药物者。(10)长期血压稳定的患者突然出现急性恶化性高血压。
新诊断的高血压患者应进行常见继发性高血压的筛查,难治性高血压患者更应考虑继发性高血压的可能,并进行全面筛查。必要时建议到高血压专科就诊。常见继发性高血压的诊断与治疗详见表11。
六、难治性高血压的诊断与治疗
(一)难治性高血压的定义
在改善生活方式的基础上应用了可耐受的足够剂量且合理的3种降压药物(包括一种噻嗪类利尿剂)至少4周,诊室和诊室外(包括家庭自测血压和动态血压监测)血压仍未达标,或使用≥4种药物才能使血压达标,称为难治性高血压。研究显示难治性高血压占高血压药物治疗患者的5%~30%[33,34]。
(二)难治性高血压的评估与诊断
难治性高血压的评估与诊断内容包括患者特征(病史、生活方式、睡眠状况等)、假性难治(血压测量技术存在问题、白大衣高血压、药物依从性差)、靶器官损害以及筛查继发性高血压(表12)。
表12 难治性高血压的评估与诊断
(三)难治性高血压的治疗:包括生活方式干预、药物治疗和介入或器械治疗。
1.生活方式干预:
包括控制体重,限制食盐摄入(<5.0 g/d),适度限制酒精的摄入,增加体力活动,减轻精神压力,保持心理平衡。
2.药物治疗:
治疗原则:(1)停用可能升高血压的药物,无法停用时根据医嘱减低剂量。(2)足量使用利尿剂。(3)合理的联合用药(包括单片固定复方制剂),选用不同降压机制的药物,以达到最大降压效果和最小不良反应。(4)尽量选择长效制剂,可有效控制夜间血压、晨峰血压以及清晨高血压,维持24 h持续降压效果,改善患者依从性。(5)遵循个体化原则,必须根据患者具体情况、对药物的耐受性以及降压药物的机制,选择最适降压药物。
CCB、利尿剂、ARB、ACEI、β受体阻滞剂均可作为起始和联合治疗用药。难治性高血压患者应以ARB或ACEI+CCB+噻嗪类利尿剂的三联治疗方案为主,必要时再选择其他非一线降压药物[35]。血压仍未达标者,可根据患者的临床特点联合其他降压药物,包括盐皮质激素受体拮抗剂(需要评估肾功能和潜在高钾血症风险)、β受体阻滞剂、α/β受体阻滞剂(阿洛洛尔、卡维地洛)或α1受体阻滞剂等。若血压仍未达标,可选择可乐定、利血平等中枢神经抑制药物作为联合方案的降压药物之一。
3.介入或器械治疗:
采用肾动脉交感神经射频消融术、颈动脉窦刺激器及髂动静脉吻合术等器械介入等治疗难治性高血压仍然处于研究探索阶段。目前关注最多、研究最充分的经肾动脉去交感神经消融术的疗效虽未被最终证实[36,37],第一个用假手术对照的研究(SYMPLICITY HTN-3)未能达到其主要疗效终点,但近年来更多的临床试验提示其可带来明确血压获益,且总体上安全。约1/3的高血压患者对该治疗反应欠佳,未来的重点是如何识别反应良好的高血压患者,明确相关的预测指标。
七、特殊人群高血压的管理
(一)妊娠期高血压疾病的管理
1.妊娠期高血压疾病的定义和危害:
妊娠期高血压疾病是妊娠与血压升高并存的一组疾病,包括妊娠期高血压、子痫前期/子痫、慢性高血压、慢性高血压并发子痫前期/子痫(表13)。
表13妊娠期高血压疾病的分类及定义
妊娠期高血压可增加胎盘早剥、弥散性血管内凝血、胎儿生长受限、死产等风险,是孕产妇和胎儿死亡的重要原因,是早产最常见的原因。有妊娠期高血压病史的女性再次妊娠时的总体复发风险约为20%。妊娠期高血压可增加母子两代远期高血压、心血管疾病和代谢性疾病的风险,需关注其远期风险,尽早预防。
2.孕期血压管理[38]:
无靶器官损害的孕妇,启动降压治疗时机为血压≥140/90 mmHg,降压目标<140/90 mmHg。有靶器官损害的孕妇,启动降压治疗时机为血压≥140/90 mmHg,降压目标<135/85 mmHg。妊娠期高血压急症(血压≥160/110 mmHg)患者建议收住院,并酌情转诊至上级医院。
(二)儿童青少年高血压的管理
1.儿童青少年高血压的定义和危害:
儿童青少年高血压指年龄<18岁发生的高血压,涵盖了儿童期和青少年期。在我国青少年期一般是指11~17岁,即中学教育阶段。流行病学调查提示我国儿童青少年男、女生高血压患病率分别为16.1%和12.9%,且近年来呈现上升趋势[39,40]。
儿童青少年高血压可引起不同程度的左心室肥厚、肾功能下降、颈动脉内中膜增厚、脉搏波传导速度增加、眼底动脉硬化以及冠状动脉钙化等一系列血管早期衰老的表现。儿童青少年高血压可持续至成年,在没有干预的情况下,约40%发展为成年高血压,即表现为"血压轨迹现象"。高血压儿童在成年后发生心血管疾病及肾脏疾病的风险明显增加。
2.儿童青少年高血压的诊断:
(1)儿童青少年的血压测量:
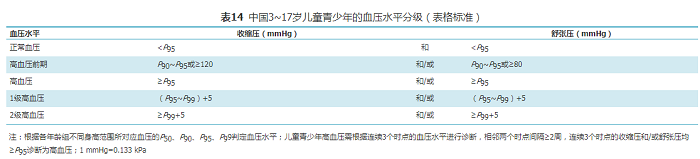
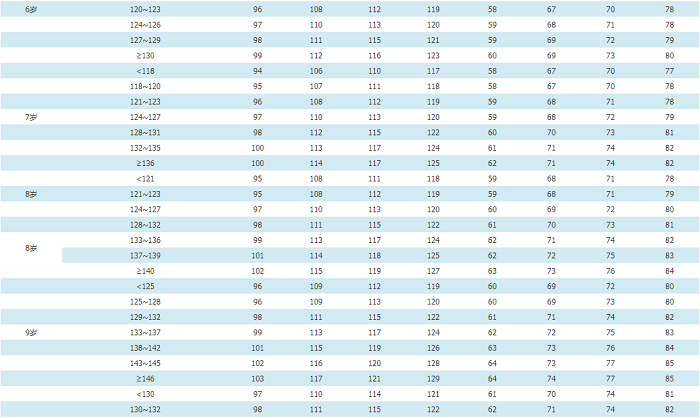
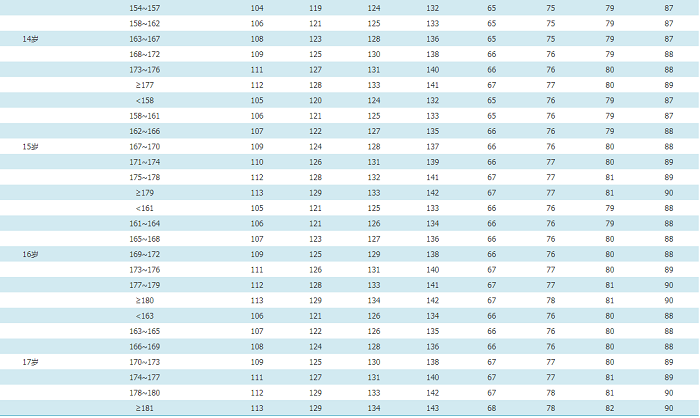
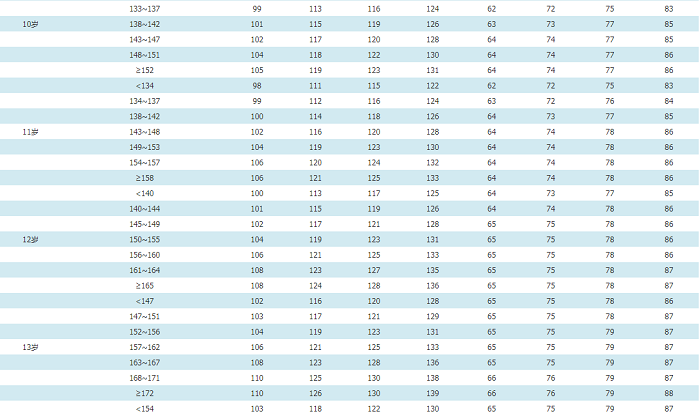
血压测量方法同成人,注意应根据不同年龄选择合适尺寸的袖带,这对准确测量儿童血压至关重要。3~5岁儿童选择SS袖带型号,6~11岁儿童选择S袖带型号,对于多数≥12岁的儿童可使用成人袖带(根据上臂围选择M、L、XL)。对初次测量血压的儿童青少年,建议测量四肢血压以排除主动脉缩窄。建议3~17岁的儿童青少年每年至少测量1次血压。有超重和肥胖、高血压家族史、肾脏病、糖尿病、主动脉缩窄手术史者,应定期测量血压。(2)儿童青少年高血压的诊断和分级(表14):①身高百分位法(表格标准):儿童青少年期的血压随着年龄、性别、身高等变化而不同,我国推荐采用米杰团队制定的中国3~17岁男、女年龄别和身高别的血压参照标准(附件11)[41]。②血压筛查的简化公式标准:为方便临床医生对高血压患儿进行快速诊断,可先采用简化后的公式标准(表15)进行初步判断,其判定结果与表格标准诊断儿童青少年高血压的一致率约为95%[42,43]。对公式标准筛查出的可疑患儿需再进一步采用表格标准确定诊断。
表14 中国3~17岁儿童青少年的血压水平分级(表格标准)
表15 中国3~17岁儿童青少年高血压筛查的简化公式标准
3.儿童青少年高血压的治疗:
需评估血压水平的真实性并进行严重程度分级,排除常见继发性高血压,检测与评估靶器官损害程度及合并疾病情况,以制定相应的综合治疗策略,包括生活方式干预和药物治疗。
生活方式干预:联合饮食和运动干预对降低血压具有协同效应,建议家庭成员、教师共同参与,制定可行的目标,并设置奖励机制(非食物)以促进儿童青少年培养健康的生活方式。包括:(1)肥胖儿童应控制体重。(2)增加有氧和抗阻运动,达到每日60 min中、高强度活动量,减少久坐静态时间。(3)平衡膳食,控制每日总能量摄入,少喝含糖饮料,养成健康饮食习惯。(4)避免持续性精神紧张状态。(5)保证足够睡眠时间(6~12岁儿童保证9~12 h,13~18岁青少年保证8~10 h)。
药物治疗:儿童青少年高血压的药物治疗适用于2级高血压、有高血压临床症状或有靶器官损害、合并糖尿病、继发性高血压以及经生活方式干预6个月后血压仍未达标者。儿童青少年继发性高血压应积极针对病因进行治疗(表11),对不能纠正基础病因者应通过药物治疗控制血压。
药物治疗应以小剂量、单一用药起始,选择长效制剂,必要时考虑联合用药,同时监测药物不良反应,建议每2~4周根据血压水平调整治疗方案。
儿童青少年降压药物以ACEI、ARB、长效CCB或噻嗪类利尿剂作为起始。对于伴有慢性肾脏病、蛋白尿或糖尿病的儿童青少年,建议首先使用ACEI或ARB。在上述降压药物疗效不佳时,可考虑α受体阻滞剂、β受体阻滞剂、α/β受体阻滞剂、保钾利尿剂和直接血管扩张剂。儿童用药应严格参考药品说明书。
八、中医药在血压管理中的应用
中医药在血压管理中独具特色,针对个体情况给予不同的治疗,关注个人的感受,疗法多样,对于稳定血压、减少靶器官损害、预防并发症等有较好疗效。
(一)了解自身体质
中医学的两大特点是整体观念和辨证论治,与个人体质的内涵、种类有着密不可分的关系。目前中医对于体质分型的主要根据是阴、阳、气、血、燥、湿的有余与不足理论。在临床上为了配合辨证治疗,也有将体质区分为寒性体质、热性体质、实性体质与虚性体质,为了便于把握,现仅就寒性、热性体质的特征分述如下:(1)寒性体质:口不渴,喜热饮,怕冷,怕风,手足厥冷,脸色苍白,唇色淡,尿多色淡,大便下利而稀,舌淡、苔白滑,脉迟。寒证患者多为慢性炎症病变和循环障碍病变,表现为缺血、贫血、瘀血、水肿等。(2)热性体质:口干舌燥,喜冷饮,面红耳赤,尿少而黄,大便秘结,舌苔黄糙,脉数。热证患者多为急性炎症病变。如有上述症状或体征出现,需及时就医。
(二)中医干预在血压管理中的应用
中医根据患者的临床证候以及年龄、性别、病程、合并症、地域等多因素来综合诊治。中医药治疗高血压可配合降压药物使用,在减少降压药物用量、增强疗效及血压稳定性等方面有效果。中医治疗高血压的方法多样,有中药、针灸、运动疗法、气功疗法、心理疗法、音乐疗法、饮食疗法等,其中中药治疗是基础,其他疗法为辅助[44,45]。
1.中药治疗:中药治疗高血压一般需要复方用药,且需分清证型和兼夹证。常见证型及临床常用方剂见表16。
表16高血压的临床常见证型及其中药治疗的常用方剂和随症加减
2.临床常用中医疗法:
(1)针灸与推拿疗法:针灸可以从整体上调节人体气血,有助于控制血压,改善临床症状,减少降压药物的用量。推拿疗法通过在体表特定部位和穴位上施加刺激,通过经络传导发挥作用。针灸与推拿疗法联合降压药物治疗原发性高血压的疗效较单用降压药物好,且安全性好。针灸与推拿疗法适用于高血压的低危和中危患者,高危患者慎用,极高危患者忌用。需注意针灸和推拿治疗高血压也须分清证型,适当选择部位与穴位。(2)刮痧疗法:刮痧疗法联合降压药物治疗原发性高血压有良好的持续降压的效果,对于无吸烟、饮酒史的患者效果更为明显,对年龄≤45岁、病程<10年和服用降压药物的患者疗效更佳,对热证患者的疗效优于寒证患者。具体操作以局部出现充血斑点为度。刮痧时应根据患者年龄、病情、反应确定刮痧手法及强度,重症高血压患者或已经合并心、脑、肾疾病者忌用刮痧疗法,对刮痧油过敏者忌用刮痧疗法。(3)耳穴疗法:指以药物、磁粒、毫针、皮内针、艾灸、激光照射等器具通过对耳廓穴位的刺激达到防病治病目的的疗法。中低危高血压患者行耳穴贴压治疗可保护靶器官、改善疗效,且不良反应较少。(4)中药足部、药浴:指将治疗相应疾病的复方中草药水煎液,滤取药汁后与温水配制成温热的药液,进行足部或全身洗浴,可有效促进血管扩张、改善血液循环、调和气血、疏通经络,对1级高血压患者疗效明显,但应注意重度高血压患者慎用。
3.生活方式干预:
(1)生活起居调养:高血压患者起居调养基本要求如下:①生活规律,按时作息,维护生物钟。②保证睡眠质量。③居住环境安静。④适量运动。⑤性生活有节制。⑥宽容待人处事。(2)营养药膳调养,遵循平衡膳食及食物多样化原则,每日进食适量,推荐低盐高钾膳食,适当增加钙镁摄入,戒烟、戒酒,尽量减少摄入富含油脂和精制糖的食物,限量食用烹调油。中医认为疾病有寒热之分,食物亦有寒热温凉之性。食物的性味必须与疾病的属性相适应,否则会起反作用。(3)气功及传统运动调养:气功可强身健体。选择气功调养的过程中,应因人制宜,辨证练功。太极拳是我国特有的一种武术健身项目,简单易学、动作缓和、呼吸自然,对于防治高血压疗效显著,尤其适合1、2级高血压及高血压合并冠心病的患者。应循序渐进、持之以恒,适宜为度,有运动禁忌证者忌用。
九、高血压分级管理体系
(一)高血压分级管理制度
1.高血压分级管理的意义:
面对我国高血压防控的严峻形势,实施分级管理意义重大。高血压分级管理是指根据人群的健康状况、高血压严重程度,提供不同级别、不同内容的医疗卫生服务,目的在于使健康人群、高血压易患人群和高血压患者在适宜的医疗卫生机构获得及时、优质的服务,提高医疗服务整体效率。
2.高血压分级管理机构及其职责:
高血压管理机构主要包括综合性医院、基层医疗卫生机构、疾病预防控制机构以及健康管理机构。
综合性医院:综合性医院以专科为主,主要负责高危、难治、急诊患者诊治等。内容:(1)负责区域继发性高血压、难治性高血压的诊治及高血压急诊救治;(2)负责区域基层高血压防治队伍同质化培训;(3)为基层医疗机构高血压防治提供技术支持,指导基层高血压防治管理、双向转诊、急诊患者的救治;(4)保障高血压及相关并发症急诊绿色通道畅通;(5)向下转诊。此外,综合性医院也可在临床诊疗、健康体检、机会性筛查过程中发现高血压易患人群,开展高血压及其并发症筛查等临床预防工作及健康教育工作。综合性医院应按照健康保障信息化工程要求,建设规范的信息系统,建立与基层医疗卫生机构健康档案和电子病历对接和转诊机制,定期对基层医疗卫生机构医疗质量和医疗效果进行评估,并开展技术指导和业务培训。
基层医疗卫生机构:基层是高血压健康管理的主战场,重点是做好血压测量和监测、患者筛查、危险分层、随访规范管理。内容:(1)健康教育:组织辖区群众开展高血压健康教育;(2)血压监测:协助和指导辖区居民自主测量血压;(3)筛查:通过门诊、义诊、巡诊、健康体检、家庭医生签约履约等多种形式开展辖区高血压筛查;(4)规范诊疗:进行疾病临床初步诊断,对新发现和既往确诊的在管高血压患者进行年度风险评估,按照高血压诊疗指南和规范制定个体化、规范化的治疗方案。(5)随访:参照血压控制情况规范提供随访服务;(6)转诊:与上级医疗机构建立有效的转诊机制。识别符合转诊标准的患者以及危急症患者及时规范转至上级医院诊疗,对于由上级医疗机构下转的稳定期或恢复期患者开展康复和随访等诊疗服务。(7)建立居民健康档案和专病档案,做好信息报告工作。
疾病预防控制机构:组织指导社区开展高血压早期筛查、高血压易患人群干预管理和高血压患者随访管理,开展人群高血压防控效果评估。组织开展高血压防治服务培训和技术指导。建立信息管理平台。
健康管理机构:主要指为居民提供高血压等健康管理服务的机构,包括医院或疗养院开设的健康管理(体检)中心,独立经营的健康管理(体检)机构,依托城乡社区(乡镇)卫生服务中心和大型企事业单位卫生机构建立的健康管理站(室)等。健康管理机构通常需要获得政府卫生部门行政许可,独立经营的机构还需经工商管理部门登记注册。主要开展健康体检、高血压风险筛查与评估、生活方式干预、健康教育与咨询、随访管理等工作。对高血压患者采取综合干预手段,管理高血压危险因素,预防心血管疾病的发生,改善生活质量。
(二)高血压患者双向转诊制度
1.双向转诊的定义:
基层卫生服务机构由于条件限制,将高危、疑难、急症高血压患者转到上一级医院治疗。上级医院对诊断明确、经治疗病情稳定、转入恢复期的患者,确认适宜后重新转回基层卫生机构继续治疗和康复。做好双向转诊关键在于在合理规划区域卫生资源前提下做好规范化管理。
2.双向转诊的实施:
(1)基层高血压管理向上转诊流程:①评估病情:主要包括起病急、症状重、怀疑继发性高血压及多种药物无法控制的难治性高血压患者,妊娠和哺乳期女性高血压患者等。根据不同情况、管理阶段和类别分别实施向上转诊(表17)。②办理转诊:对于以上非急诊转诊的患者,基层医疗机构也可以通过与上级医疗机构远程会诊讨论后确定是否转诊。确定转诊的患者应同时联系定点的上级医院,告知患者情况,开具转诊单。急诊转诊患者应呼叫急救车,并带上相关病历资料,配合尽快转诊上级医疗机构。③健康管理(体检)机构对高血压的转诊分类见表18。(2)上级医疗机构的接诊:上级医疗机构接到基层转诊请求,应该根据转诊类别做好接诊准备,确定流程与路径,实施相关诊疗方案及短期随访与管理。对于急诊转诊患者,应立即根据情况确定收治专科和专业,按照相关专业诊疗规范和路径进行诊断和救治。(3)上级医疗机构向下转回基层:高血压患者经医院救治符合下列条件者应按照程序和路径转回基层:①诊断明确、治疗方案确定、病情稳定的患者;②转入恢复期的患者;③后遗症期的患者。经评估确认适宜,应及时向下转回基层继续治疗和康复。(4)转诊过程中患者信息及病历传递:加快推进医疗卫生信息化建设,逐步实现高血压患者电子健康档案和电子病历的连续记录以及在不同级别、不同类型医疗机构之间的信息共享。利用信息化手段提高高血压诊疗效率和患者就诊便捷程度。在信息化建设尚不完善的情况下,可采用复印病历的方式使患者健康和诊疗信息转诊到相应的机构。
表17 基层高血压管理向上转诊的分类
表18 健康管理(体检)机构高血压管理的转诊分类
(三)高血压患者随访管理
1.随访准备:
①患者建档:采集患者数据,更新年度档案,以及为新发患者建立专病档案。②评估分级:对管理的高血压患者进行年度体检,包括血压、血脂、血糖、肾功能、心电图等。开展患者年度综合评估,包括患者血压分级、靶器官损害、心血管疾病风险评价、伴随相关疾病等情况。高血压患者随诊记录表见附件12。
2.基层分类随访管理(表19):
表19高血压分类随访
针对不同的管理对象进行分类随访管理。
(四)高血压患者自我管理
个人是践行健康的第一责任人。积极引导个人定期监测健康状况,做好血压检测。有条件的地区,建议在社区卫生服务中心、医疗机构候诊区、人群聚集的机场、高铁站、企业事业单位、大学及大专院校等放置无人值守血压测量仪器,增加居民的机会性血压测量。
1.患者自我管理小组:
提倡高血压患者自我管理,交流经验。在专业人员的指导下,认识高血压的危害,学会自测血压,学习如何调整饮食、戒烟、限酒、适当运动、保持心情愉快等保健知识,增强防治高血压的主动性及降压药物治疗的依从性,提高与医生沟通和紧急情况下寻求医疗帮助的能力,改善高血压的管理效果。
2.家庭自测血压:
家庭自测血压是血压自我管理的核心内容,建议有条件的患者使用经过国际标准认证合格的上臂式自动血压计自测血压。
委员会成员
(整理:张伟丽)
专家委员会主任委员:胡盛寿(国家心血管病中心 中国医学科学院阜外医院)
专家委员会副主任委员:韩雅玲(北部战区总医院),蔡军(国家心血管病中心 中国医学科学院阜外医院),孙英贤(中国医科大学附属第一医院),李玉明(泰达国际心血管病医院),张伟丽(国家心血管病中心 中国医学科学院阜外医院)
编写委员会成员(按姓氏拼音排序):卜培莉(山东大学齐鲁医院),蔡军(国家心血管病中心 中国医学科学院阜外医院),陈芳(银川市第一人民医院),陈晓平(四川大学华西医院),陈有仁(汕头大学医学院第二附属医院),崔兆强(复旦大学附属中山医院),范超群(国家体育总局体育科学研究所),冯磊[加拿大健康管理中心(中国)],冯雪(国家心血管病中心 中国医学科学院阜外医院),冯颖青(广东省人民医院),高超(中国疾病预防控制中心),郭建军(国家体育总局体育科学研究所),郭子宏(云南省阜外心血管病医院),韩雅玲(北部战区总医院),胡盛寿(国家心血管病中心 中国医学科学院阜外医院),姜一农(大连医科大学附属第一医院),李静(国家心血管病中心 中国医学科学院阜外医院),李萍(南昌大学第二附属医院),李伟(海南博鳌一龄生命养护中心),李玉明(泰达国际心血管病医院),梁立荣(首都医科大学附属北京朝阳医院),刘蔚(北京医院),马文君(国家心血管病中心 中国医学科学院阜外医院),马云(国家体育总局运动医学研究所),牟建军(西安交通大学第一附属医院),庞宇(北京回龙观医院),齐玥(首都医科大学附属北京安贞医院),任明(青海大学附属医院),宋崇升(北京回龙观医院),孙刚(包头医学院第二附属医院),孙英贤(中国医科大学附属第一医院),陶军(中山大学附属第一医院),田刚(西安交通大学第一附属医院),汪道文(华中科技大学同济医学院附属同济医院),汪芳(北京医院),王梅(国家体育总局体育科学研究所),王伊龙(首都医科大学附属北京天坛医院),吴寿岭(开滦总医院),谢良地(福建医科大学附属第一医院),徐新娟(新疆医科大学第一附属医院),阎浩(北京大学第六医院),杨宁(泰达国际心血管病医院),杨月欣(中国营养学会),尹新华(哈尔滨医科大学附属第一医院),于仁文(解放军总医院第七医学中心),余静(兰州大学第二医院),袁洪(中南大学湘雅三医院),岳伟华(北京大学第六医院),曾春雨(陆军特色医学中心),曾强(中华医学会健康管理分会),张坚(中国疾病预防控制中心),张亮清(山西省心血管病医院),张伟丽(国家心血管病中心 中国医学科学院阜外医院),赵冬(首都医科大学附属北京安贞医院),赵慧辉(北京中医药大学),郑哲(国家心血管病中心 中国医学科学院阜外医院),周脉耕(中国疾病预防控制中心)
秘书组 王璐(国家心血管病中心 中国医学科学院阜外医院),刘佩玉(国家心血管病中心 中国医学科学院阜外医院)
利益冲突 所有作者均声明不存在利益冲突
附件1 主要营养素每日推荐摄入量
附件2 高血压前期伴肥胖和血脂异常者每日膳食设计举例
男性,58岁,身高170 cm,体重81.0 kg,嗜好烟酒,有高血压家族史,轻体力劳动,中度脂肪肝,血压130/84 mmHg(1 mmHg=0.133 kPa),伴血脂异常(总胆固醇6.30 mmol/L,甘油三酯2.41 mmol/L、低密度脂蛋白胆固醇4.23 mmol/L)。
(一)个体评估
1.体重指数(BMI):
BMI=体重÷身高2(kg/m2)。该男性的BMI=81.0÷1.702=28.0 kg/m2,判断为肥胖。
2.标准体重:
标准体重(kg)=身高(cm)-105。该男性的标准体重为170-105=65 kg。
3.计算每日膳食总热量:
标准体重(kg)×每日应摄入能量标准(kcal/kg,1 kcal=4.184 kJ)。该男性为高血压前期、伴血脂异常和肥胖,轻体力劳动,按照每日25 kcal/kg,计算全天所需热量为65 kg × 25 kcal/kg=1 625 kcal。
(二)每日食谱设计
1.降低每日的总摄入热量,控制饱和脂肪摄入,建议低胆固醇饮食,增加膳食纤维。
2.严格控制盐摄入量,每日<5.0 g。
3.戒烟、限酒。
高血压前期伴肥胖和血脂异常者每日膳食设计举例(1 630 kcal)
附件3 高血压易患人群的运动干预推荐方案
附件4 高血压合并缺血性卒中患者每日膳食设计举例
患者男性,73岁,身高168 cm,体重65 kg,嗜好烟酒,高血压合并高胆固醇血症、缺血性卒中稳定期,能下床活动,无呛咳,血压160/110 mmHg(1 mmHg=0.133 kPa),总胆固醇6.8 mmol/L,低密度脂蛋白胆固醇3.1 mmol/L。
(一)个体评估
稳定期卒中患者的每日能量供给量可与正常人相同,超重和肥胖者应减少能量供给。
1.体重指数(BMI):
BMI=体重÷身高2(kg/m2)。该男性的BMI=65÷1.682=23.4 kg/m2,判断为正常。
2.标准体重:
标准体重(kg)=身高(cm)-105。该男性的标准体重为168-105=63 kg。
3.计算每日膳食总热量:
标准体重(kg)×每日应摄入能量标准(kcal/kg,1 kcal=4.184 kJ)。轻体力劳动,按照每日30 kcal/kg,该患者全天所需热量为63 kg × 30 kcal/kg=1 890 kcal。
(二)每日食谱设计
高血压合并卒中稳定期患者食谱(1 900 kcal)
附件5 高血压合并慢性肾脏病患者的每日膳食设计举例
患者男性,70岁,身高170 cm,体重62 kg,高血压合并慢性肾脏病3期,无下肢浮肿,轻体力劳动,既往高血压病史10年,血压180/110 mmHg(1 mmHg=0.133 kPa),无糖尿病及心脏病史。
(一)个体评估
1.体重指数(BMI):
BMI=体重÷身高2(kg/m2)。该男性的BMI=62÷1.702=21.5 kg/m2,判断为正常。
2.标准体重:
标准体重(kg)=身高(cm)-105。该男性的标准体重为170-105=65 kg。
3.计算每日膳食总热量:
标准体重(kg)×每日应摄入能量标准(kcal/kg,1 kcal=4.184 kJ)。轻体力劳动,按照每日30 kcal/kg,该患者全天所需热量为65 kg×30 kcal/kg=1 950 kcal。
(二)每日食谱设计
高血压合并慢性肾脏病患者低蛋白食谱(1 950 kcal)
附件6 高血压合并糖尿病患者的每日膳食设计举例
患者男性,75岁,身高165 cm,体重45 kg,消瘦,卧床,Ⅱ型糖尿病,空腹血糖10.0 mmol/L,血压160/115 mmHg(1 mmHg=0.133 kPa)。
(一)个体评估
1.体重指数(BMI):
BMI=体重÷身高2(kg/m2)。该男性的BMI=45÷1.652=16.5 kg/m2,判断为体重过低。
2.标准体重:
标准体重(kg)=身高(cm)-105。该男性的标准体重为165-105=60 kg。而患者实际体重为45 kg,低于标准体重15 kg。
3.每日膳食总能量:
标准体重(kg)×每日应摄入能量标准(kcal/kg,1 kacl=4.184 kJ)。糖尿病患者能量摄入标准如下表所示。根据卧床、消瘦型糖尿病患者的每日应摄入能量标准25 kcal/kg,该患者全天所需热量为60 kg×25 kcal/kg=1 500 kcal。
糖尿病患者每日每公斤标准体重所需热量表(kcal/kg标准体重)
(二)每日食谱设计
高血压合并糖尿病患者的营养改善食谱(1 500 kcal)
附件7 高血压合并痛风患者的每日膳食设计举例
患者男性,53岁,身高175 cm,体重89 kg,办公室工作,嗜好烟酒,喜食动物内脏,血压150/110 mmHg(1 mmHg=0.133 kPa),血尿酸580 μmol/L。
(一)个体评估
1.体重指数(BMI):
BMI=体重÷身高2(kg/m2)。该男性的BMI=89÷1.752=29.0 kg/m2,判断为肥胖。
2.标准体重:
标准体重(kg)=身高(cm)-105。该男性的标准体重为175-105=70 kg。
3.每日膳食总能量:
标准体重(kg)×每日应摄入能量标准(kcal/kg,1 kcal=4.184 kJ)。该患者为高血压合并痛风,肥胖,轻体力劳动。按照每日25 kcal/kg计算全天所需热量为70 kg× 25 kcal/kg=1 750 kcal。
(二)每日食谱设计
高血压合并痛风患者食谱(1 750 kcal)
附件8 高血压患者的运动干预推荐方案
附件9 高血压合并冠心病或经皮冠状动脉介入治疗支架置入术后患者的运动干预推荐方案
附件10 常用降压药物
常用降压药物种类、用法和主要不良反应
常用高血压单片复方制剂的组分、剂量、用法和主要不良反应
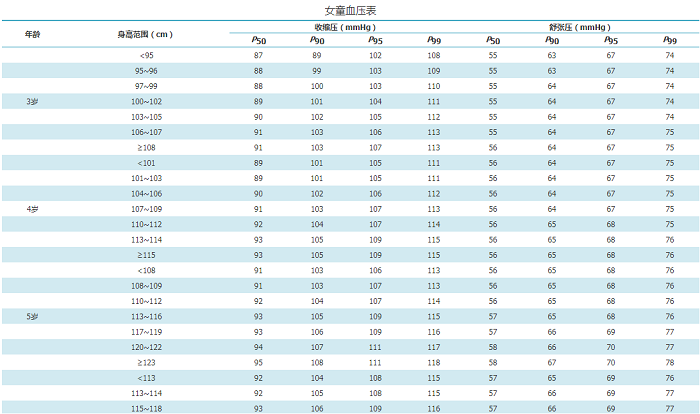
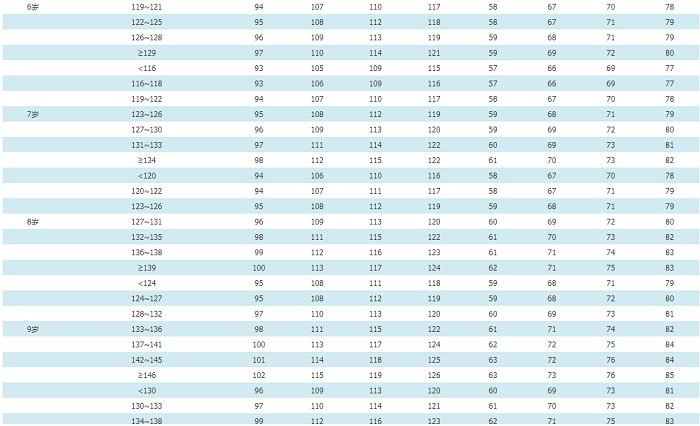
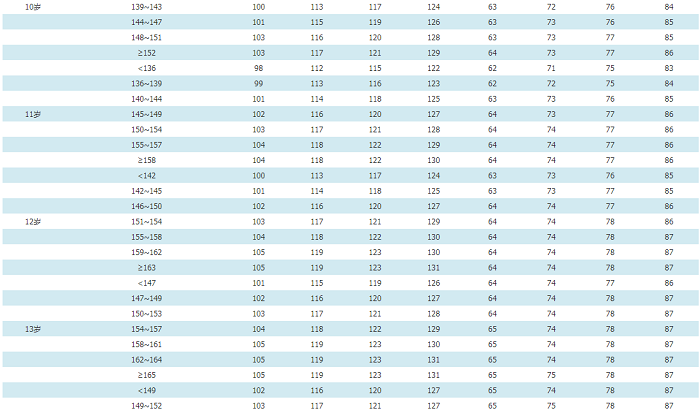
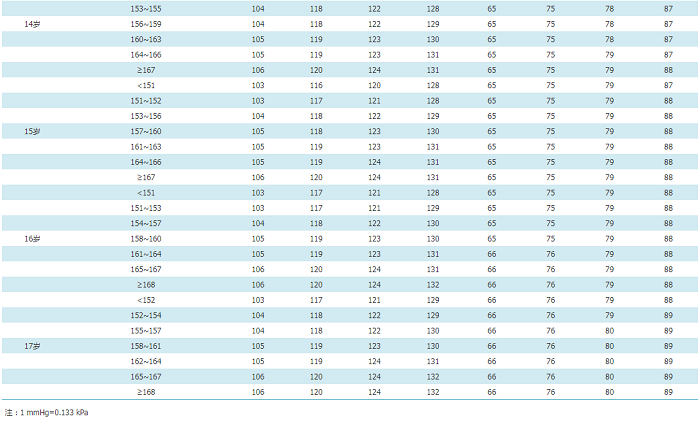
附件11 中国3~17岁儿童青少年每岁身高对应的血压标准
男童血压标准
女童血压表
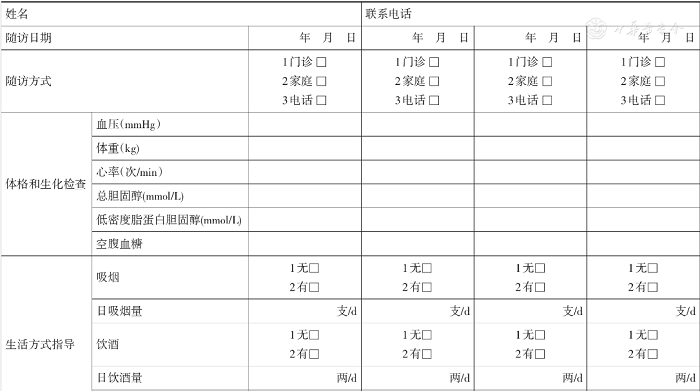
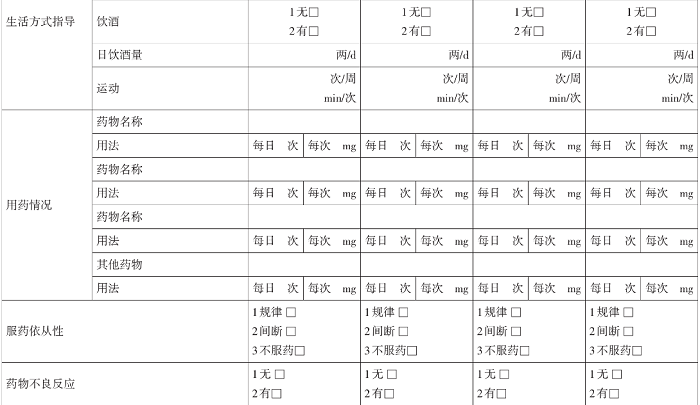
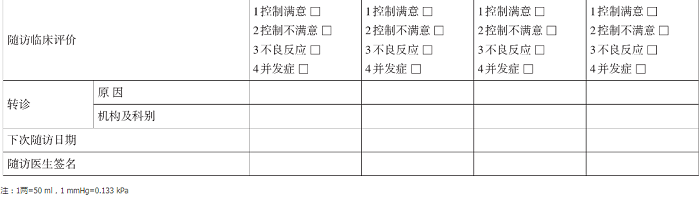
附件12 高血压患者随诊记录表
参考文献
[1]国家卫生计生委疾病预防控制局.中国居民营养与慢性病状况报告(2015)[M].北京:人民卫生出版社,2015.
[2]国家心血管病中心.中国心血管病报告2018 [M].北京:中国大百科全书出版社,2019.
[3]WangZ, ChenZ, ZhangL, et al. Status of hypertension in China: results from the China hypertension survey, 2012-2015[J]. Circulation, 2018,137(22):2344-2356. DOI: 10.1161/CIRCULATIONAHA.117.032380.
[4]SuM, ZhangQ, BaiX, et al. Availability, cost, and prescription patterns of antihypertensive medications in primary health care in China: a nationwide cross-sectional survey [J]. Lancet, 2017,390(10112):2559-2568. DOI:10.1016/S0140-6736(17)32476-5.
[5]ZhouM, WangH, ZengX, et al. Mortality, morbidity, and risk factors in China and its provinces, 1990-2017: a systematic analysis for the Global Burden of Disease Study 2017 [J]. Lancet,2019,394(10204):1145-1158. DOI:10.1016/S0140-6736(19)30427-1.
[6]IadecolaC, YaffeK, BillerJ, et al. Impact of hypertension on cognitive function: a scientific statement from the American Heart Association[J]. Hypertension, 2016,68(6):e67-94. DOI: 10.1161/HYP.0000000000000053.
[7]王耕,李立明,胡永华,等.上海市社区人群高血压危险因素聚集与患病关系的研究[J].中华流行病学杂志,2013,34(4):307-310. DOI: 10.3760/cma.j.issn.0254-6450.2013.04.001.
[8]GuD, GuptaA, MuntnerP, et al. Prevalence of cardiovascular disease risk factor clustering among the adult population of China: results from the International Collaborative Study of Cardiovascular Disease in Asia (InterAsia)[J]. Circulation, 2005,112(5):658-665. DOI: 10.1161/CIRCULATIONAHA.104.515072.
[9]LiY, FengX, ZhangM, et al. Clustering of cardiovascular behavioral risk factors and blood pressure among people diagnosed with hypertension: a nationally representative survey in China[J]. Sci Rep, 2016,6:27627. DOI: 10.1038/srep27627.
[10]WangM, MoranAE, LiuJ, et al. A meta-analysis of effect of dietary salt restriction on blood pressure in Chinese adults[J]. Glob Heart, 2015,10(4):291-299.e6. DOI: 10.1016/j.gheart.2014.10.009.
[11]中国营养学会.中国居民膳食指南(2016)[M].北京:人民卫生出版社,2016.
[12]HolmesMV, DaleCE, ZuccoloL, et al. Association between alcohol and cardiovascular disease: Mendelian randomisation analysis based on individual participant data[J]. BMJ, 2014,349:g4164. DOI: 10.1136/bmj.g4164.
[13]HeissC, AmabileN, LeeAC, et al. Brief secondhand smoke exposure depresses endothelial progenitor cells activity and endothelial function: sustained vascular injury and blunted nitric oxide production[J]. J Am Coll Cardiol, 2008,51(18):1760-1771. DOI: 10.1016/j.jacc.2008.01.040.
[14]YangY, LiuF, WangL, et al. Association of husband smoking with wife′s hypertension status in over 5 million Chinese females aged 20 to 49 years[J]. J Am Heart Assoc, 2017,6(3):e004924. DOI: 10.1161/JAHA.116.004924.
[15]CritchleyJA, CapewellS. Mortality risk reduction associated with smoking cessation in patients with coronary heart disease: a systematic review[J]. JAMA, 2003,290(1):86-97. DOI: 10.1001/jama.290.1.86.
[16]周北凡.中国人群心血管病危险因素作用特点的前瞻性研究[J].中华流行病学杂志,2005,26(1):58-61. DOI: 10.3760/j.issn:0254-6450.2005.01.016.
[17]FanJ, SongY, ChenY, et al. Combined effect of obesity and cardio-metabolic abnormality on the risk of cardiovascular disease: a meta-analysis of prospective cohort studies[J]. Int J Cardiol, 2013,168(5):4761-4768. DOI: 10.1016/j.ijcard.2013.07.230.
[18]ZhangM, ZhaoY, SunH, et al. Effect of dynamic change in body mass index on the risk of hypertension: results from the Rural Chinese Cohort Study[J]. Int J Cardiol, 2017,238:117-122. DOI: 10.1016/j.ijcard.2017.03.025.
[19]ChenZ, SmithM, DuH, et al. Blood pressure in relation to general and central adiposity among 500 000 adult Chinese men and women[J].Int J Epidemiol,2015,44(4):1305-1319. DOI: 10.1093/ije/dyv012.
[20]GintyAT, CarrollD, RoseboomTJ, et al. Depression and anxiety are associated with a diagnosis of hypertension 5 years later in a cohort of late middle-aged men and women[J]. J Hum Hypertens, 2013,27(3):187-190. DOI: 10.1038/jhh.2012.18.
[21]SandströmYK, LjunggrenG, WändellP, et al. Psychiatric comorbidities in patients with hypertension--a study of registered diagnoses 2009-2013 in the total population in Stockholm County, Sweden[J]. J Hypertens, 2016,34(3):414-420; discussion 420. DOI: 10.1097/HJH.0000000000000824.
[22]BautistaLE, Vera-CalaLM, ColomboC, et al. Symptoms of depression and anxiety and adherence to antihypertensive medication[J]. Am J Hypertens, 2012,25(4):505-511. DOI: 10.1038/ajh.2011.256.
[23]PiercyKL, TroianoRP, BallardRM, et al. The physical activity guidelines for Americans[J]. JAMA, 2018,320(19):2020-2028. DOI: 10.1001/jama.2018.14854.
[24]ArnettDK, BlumenthalRS, AlbertMA, et al. 2019 ACC/AHA Guideline on the primary prevention of cardiovascular disease: a report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines[J]. J Am Coll Cardiol, 2019,74(10):e177-232. DOI: 10.1016/j.jacc.2019.03.010.
[25]吴文源.中国焦虑障碍防治指南[M].北京:人民卫生出版社,2015.
[26]FanJ, SongY, WangY, et al. Dietary glycemic index, glycemic load, and risk of coronary heart disease, stroke, and stroke mortality: a systematic review with meta-analysis[J]. PLoS One, 2012,7(12):e52182. DOI: 10.1371/journal.pone.0052182.
[27]SuissaK, LarivièreJ, EisenbergMJ, et al. Efficacy and safety of smoking cessation interventions in patients with cardiovascular disease: a network meta-analysis of randomized controlled trials[J]. Circ Cardiovasc Qual Outcomes, 2017,10(1):e002458. DOI: 10.1161/CIRCOUTCOMES.115.002458.
[28]SteadLF, KoilpillaiP, FanshaweTR, et al. Combined pharmacotherapy and behavioural interventions for smoking cessation [J]. Cochrane Database Syst Rev,2016,3:CD008286. DOI: 10.1002/14651858.CD008286.pub3.
[29]中国康复医学会心血管病专业委员会.中国心脏康复与二级预防指南2018精要[J].中华内科杂志,2018,57(11):802-810. DOI: 10.3760/cma.j.issn.0578-1426.2018.11.003.
[30]中国医师协会心血管内科医师分会预防与康复专业委员会.经皮冠状动脉介入治疗术后运动康复专家共识[J].中国介入心脏病学杂志,2016,24(7):361-369. DOI: 10.3969/j.issn.1004-8812.2016.07.001.
[31]高竞生,宋路,吴云涛,等.开滦研究人群臂-踝脉搏波传导速度的正常值及参考范围[J].中华心血管病杂志,2016,44(12):1047-1051. DOI: 10.3760/cma.j.issn.0253-3758.2016.12.011.
[32]中国成人血脂异常防治指南修订联合委员会.中国成人血脂异常防治指南(2016年修订版)[J].中华心血管病杂志,2016,44(10):833-853. DOI: 10.3760/cma.j.issn.0253-3758.2016.10.005.
[33]EttehadD, EmdinCA, KiranA, et al. Blood pressure lowering for prevention of cardiovascular disease and death: a systematic review and meta-analysis [J]. Lancet,2016,387(10022):957-967.DOI:10.1016/S0140-6736(15)01225-8.
[34]ForouzanfarMH, LiuP, RothGA, et al. Global burden of hypertension and systolic blood pressure of at least 110 to 115 mmHg, 1990-2015[J]. JAMA, 2017,317(2):165-182. DOI: 10.1001/jama.2016.19043.
[35]CalhounDA, JonesD, TextorS, et al. Resistant hypertension: diagnosis, evaluation, and treatment: a scientific statement from the American Heart Association Professional Education Committee of the Council for High Blood Pressure Research[J]. Circulation, 2008,117(25):e510-526. DOI: 10.1161/CIRCULATIONAHA.108.189141.
[36]BhattDL, KandzariDE, O′NeillWW, et al. SYMPLICITY HTN-3 investigators. A controlled trial of renal denervation for resistant hypertension [J]. N Engl J Med,2014,370(15):1393-1401. DOI: 10.1056/NEJMoa1402670.
[37]RosaJ, WidimskýP, WaldaufP, et al. Role of adding spironolactone and renal denervation in true resistant hypertension: one-year outcomes of randomized PRAGUE-15 Study[J]. Hypertension, 2016,67(2):397-403. DOI: 10.1161/HYPERTENSIONAHA.115.06526.
[38]Hypertension in pregnancy: diagnosis and management[M]. London:National Institute for Health and Care Excellence (UK),2019.
[39]DongB, MaJ, WangHJ, et al. The association of overweight and obesity with blood pressure among Chinese children and adolescents[J]. Biomed Environ Sci, 2013,26(6):437-444. DOI: 10.3967/0895-3988.2013.06.004.
[40]ZhaiY, LiWR, ShenC, et al. Prevalence and correlates of elevated blood pressure in Chinese children aged 6-13 years: a nationwide school-based survey[J]. Biomed Environ Sci, 2015,28(6):401-409. DOI: 10.3967/bes2015.057.
[41]范晖,闫银坤,米杰.中国3~17岁儿童性别、年龄别和身高别血压参照标准[J].中华高血压杂志, 2017,25(5):428-435. DOI: CNKI:SUN:ZGGZ.0.2017-05-010.
[42]范晖,闫银坤,米杰.中国3~17岁儿童血压简化标准的研制[J].中华高血压杂志,2017,25(5):436-440. DOI:CNKI:SUN:ZGGZ.0.2017-05-011.
[43]LiS, ChenW. Identifying elevated blood pressure and hypertension in children and adolescents[J]. J Clin Hypertens (Greenwich), 2018,20(3):515-517. DOI: 10.1111/jch.13222.
[44]中华中医药学会.高血压中医诊疗指南[J].中国中医药现代远程教育,2011,9(23):108-109. DOI: 10.3969/j.issn.1672-2779.2011.23.072.
[45]顾宁,陈红锦.高血压病中医特色疗法常见病中医临床经验丛书[M].北京:人民军医出版社,2012.